Содержание
- Значение катаракты
- Патогенез катаракты
- Факторы риска катаракты
- Клиническая картина катаракты
- Диагностика катаракты
- Классификация катаракты
- Показания к операции при катаракте
- Планирование операции при катаракте
- Антитромботические препараты в хирургическом лечении катаракты
- Профилактика катаракты
- Список литературы
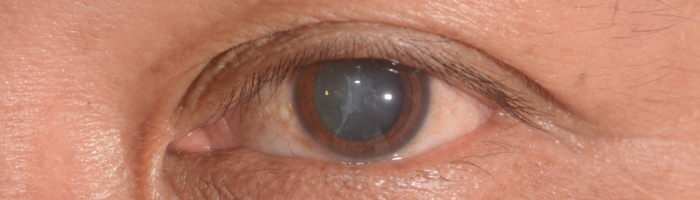
Катаракта — это помутнение хрусталика глаза, которое может привести к нечеткому или искаженному зрению, проблемам с бликами или – в очень запущенных случаях – к слепоте. Слово происходит от древнегреческого «καταρράκτης», означающего «водопад». Невооруженному глазу наблюдателя пенисто-белая непрозрачность далеко зашедшей катаракты напоминает бурную воду водопада. Катаракта является одной из ведущих причин приобретенной слепоты во всем мире.
Катаракта часто возникает с возрастом и может быть нормальной частью старения. Однако плохое питание, нарушение обмена веществ, чрезмерное воздействие солнечного света или других источников радиации, травма и прием некоторых лекарств, таких как кортизон, могут ускорить их развитие. Доказанных медицинских методов лечения нет. Современная микрохирургическая техника в сочетании с имплантацией интраокулярной линзы позволяет восстановить нормальное зрение у подавляющего большинства пациентов. За исключением некоторых редких ситуаций, задержка в лечении не приводит к неблагоприятному исходу. Основные достижения в хирургическом лечении катаракты не сопровождались достижениями в понимании образования катаракты, подходах к профилактике или нехирургической терапии.
Значение катаракты
Катаракта была и остается одной из основных причин приобретенной слепоты. Во всем мире число случаев слепоты из-за катаракты увеличилось с 12,3 млн в 1990 г. до 20 млн в 2010 г., при этом доля слепоты из-за катаракты колеблется от 12,7% в Северной Америке до 42% в Юго-Восточной Азии. Хирургия катаракты увеличилась в большинстве регионов мира, а доля случаев слепоты из-за катаракты снижается: наиболее в Восточной Азии, тропической Латинской Америке и Западной Европе и наименее – в странах Африки к югу от Сахары.
Характер и скорость слепоты различаются между странами в зависимости от того, искоренены ли пищевые и инфекционные причины слепоты и есть ли ресурсы для излечимых заболеваний, таких как катаракта. Кроме того, существуют различия в определении слепоты; например, слепота по международным стандартам здравоохранения преобразуется в 10/200 по нотации Снеллена, в то время как в некоторых странах стандарт юридической слепоты составляет 20/200.
Патогенез катаракты
Хрусталик глаза имеет уникальную структуру, которая делает его уязвимым для повреждений, вызванных старением или другими причинами. Он состоит из специализированных клеток, расположенных высокоупорядоченным и сложным образом, которые содержат большое количество цитоплазматического белка. Эти белки, кристаллины, наряду со сложной структурой, придают хрусталику прозрачность. В отличие от других эпителиев хрусталик не может сбрасывать нежизнеспособные клетки; эти клетки со временем вдавливаются в центр хрусталика и начинают терять свою прозрачность.
Патогенез катаракты может различаться для различных ее типов.
Возрастная катаракта. Подавляющее большинство случаев катаракты приходится на пожилой возраст. Патогенез связан с дегенеративным воздействием старения на клеточную структуру. Некоторые анатомические и ультраструктурные корреляты помутнения хрусталика известны, хотя точные патогенетические механизмы неясны. Эпидемиологические и экспериментальные данные свидетельствуют о том, что определенную роль играет фотоокислительный инсульт, возможно, потенцируемый токсическими или сенсибилизирующими веществами.
Невозрастные катаракты. Эти катаракты чаще всего возникают в результате травмы, увеита, склерита, особенно некротизирующего склерита, облучения внутриглазной опухоли, метаболического воздействия системного заболевания, такого как миотоническая дистрофия, применения местных кортикостероидов или некоторых фенотиазинов и местных антихолинэстеразных средств (токсическая катаракта).
Факторы риска катаракты

Было выявлено несколько факторов риска развития катаракты, они могут иметь значение как изолированно, так и в любом сочетании друг с другом:
- Возраст.
- Курение.
- Злоупотребление алкоголем.
- Интенсивное воздействие солнечного света.
- Низкий уровень образования.
- Неправильный образ жизни, включая недоедание и отсутствие физической активности.
- Метаболический синдром.
- Сахарный диабет.
- ВИЧ/СПИД.
- Системное применение кортикостероидов и, возможно, длительное введение высоких доз ингаляционных кортикостероидов. Интраназальные стероиды не представляют риска.
- Применение статинов, хотя данные об этой связи противоречат друг другу.
Большинство из этих факторов риска являются стрессорами окружающей среды, которые приводят к образованию токсинов или нарушению антиоксидантов. Зависимость «доза – реакция» была продемонстрирована при воздействии ультрафиолета B (UVB) на солнце и при курении. Некоторое повреждение хрусталика, вызванное курением, может быть обратимым при отказе от курения, хотя снижение риска катаракты, связанное с отказом от курения, в первую очередь связано с ограничением дальнейшего дозозависимого повреждения хрусталика. Могут быть задействованы и другие факторы стресса окружающей среды. Низкий уровень накопленного воздействия свинца, обычно встречающийся у взрослых в некоторых странах, по-видимому, связан с повышенным риском развития катаракты.
Размер риска, связанного с длительностью воздействия диабета, количественно не определен.
Пациенты с ВИЧ/СПИДом, у которых нет глазных оппортунистических инфекций, подвергаются операции по удалению катаракты в более молодом возрасте, чем население в целом. Связано ли это с ускоренным старением, действием лекарств или скрытым воспалением, остается неясным.
Клиническая картина катаракты
Развитие катаракты представляет собой безболезненный прогрессирующий процесс, который сильно различается у разных людей. Пациенты обычно проявляют двусторонние симптомы и жалуются на трудности при вождении автомобиля в ночное время (особенно из-за яркого света встречных фар) или при чтении дорожных знаков или мелкого шрифта. В большинстве случаев это происходит у пациентов старше 60 лет. Более молодые люди с катарактой, вероятно, имеют такие факторы риска, как сахарный диабет или системное употребление стероидов. Пациенты всех возрастов подвержены катаракте из-за значительной травмы глаза. Клиническая картина возрастной и невозрастной катаракты одинакова.
У многих пациентов наблюдается усиление близорукости до появления помутнения хрусталика, ухудшающего зрение. Это увеличение близорукости, называемое «миопическим сдвигом», вызвано увеличением преломляющей силы хрусталика, которое постепенно становится катарактным и может продолжаться по мере развития помутнения. Пациенты будут сообщать о больших проблемах со зрением вдаль, а некоторые могут отметить, что их зрение вблизи лучше. Нет ничего необычного в том, что требуется обновление рецепта на очки через более частые промежутки времени до развития явного помутнения.
Диагностика катаракты

Помутнение хрусталика может быть подтверждено нерасширенным осмотром глазного дна с помощью прямого офтальмоскопа; может быть затемнение красного рефлекса, непрозрачность красного рефлекса или затемнение деталей глазного дна. При отсутствии других визуальных симптомов, красных глаз или других аномалий, выявленных при осмотре глазного дна, таких пациентов следует направлять на комплексное офтальмологическое обследование в неотложном порядке.
Во время комплексного обследования отмечают тип и степень помутнения хрусталика, а также проводят расширенное исследование глазного дна, чтобы исключить другую патологию, которая может быть причиной снижения зрения, или предотвратить полное восстановление зрения после операции по удалению катаракты.
Диагноз катаракты ставится на основании характерных признаков помутнения при комплексном офтальмологическом обследовании. Диагноз визуально значимой катаракты ставится, если не выявляется никакой другой патологии и степень помутнения хрусталика коррелирует с жалобами больного и максимально корригированной остротой зрения.
Катаракта обычно имеет один из трех компонентов: ядерный склероз, корковое спикинг и заднее субкапсулярное помутнение. Каждый из них влияет на разные анатомические части хрусталика и имеет различные симптомы и прогрессирование. Большинство пациентов имеют комбинацию компонентов.
Катаракты также описываются по степени их зрелости. Незрелая катаракта все еще позволяет видеть сетчатку и передает красный рефлекс. Как только красный рефлекс утрачен, он называется зрелым. Зрелая катаракта ухудшает зрение до уровня 20/400 или хуже. Перезрелая катаракта — это катаракта, при которой кора хрусталика разжижена, а ядро хрусталика подвижно внутри капсулы. Катаракта средней и высокой степени может мешать диагностике и лечению заболеваний сетчатки и зрительного нерва.
Сопутствующие диагнозы. Небольшая часть зрелых и перезрелых катаракт может привести к вторичной глаукоме, которая может быть очевидна при первоначальном осмотре. Эти типы глаукомы иногда вызывают покраснение и болезненность глаз, в отличие от многих других глауком, которые обычно протекают бессимптомно.
Могут возникнуть три редких типа трудноизлечимой глаукомы:
- Факолитическая глаукома, при которой лизированные белки хрусталика вызывают повышение давления.
- Факоанафилактическая глаукома, при которой аутоиммунная реакция на эти белки вызывает повышение давления.
- Факоморфная глаукома, при которой отек хрусталика вызывает форму закрытоугольной глаукомы.
Классификация катаракты

Катаракта классифицируется как имеющая ядерный, кортикальный или задний субкапсулярный компоненты, очевидные при осмотре. Однако эти различия в основном важны для научной классификации, а не для клинического ведения. Большинство пациентов имеют комбинацию компонентов.
- Ядерная катаракта значительно притупляет цвета и белый цвет; это редко является жалобой пациента до тех пор, пока не будет удалена первая катаракта, и в это время влияние на цвет отмечается по сравнению с яркостью цветов в прооперированном глазу. Ядерная катаракта прогрессирует очень медленно. Зрение вдаль обычно страдает гораздо больше, чем зрение вблизи. Нередко можно найти людей в возрасте 80 лет с ядерной катарактой, ухудшившей остроту зрения до уровня 20/70–20/100, с сохранением зрения вблизи на уровне 20/25. Такой человек может не особенно осознавать снижение зрения из-за катаракты или не беспокоиться о нем, если он не водит машину.
- Кортикальная катаракта. Несмотря на то что это явная находка при обследовании с помощью биомикроскопа (маломощный бинокулярный микроскоп, использующий щелевую лампу), корковая катаракта не сильно ухудшает зрение. Кортикальная катаракта может появиться внезапно после травмы или другого повреждения, но, как правило, прогрессирует медленно.
- Задняя субкапсулярная катаракта. Задняя субкапсулярная катаракта имеет тенденцию вызывать инвалидизирующие блики при ярком солнечном свете и от фар, даже если острота зрения ухудшается лишь незначительно. Как правило, зрение вдаль и вблизи страдает одинаково. Задняя субкапсулярная катаракта имеет тенденцию прогрессировать быстрее, чем ядерная катаракта (в течение нескольких месяцев, а не лет); объяснение этой модели прогрессирования неизвестно.
Системное и местное применение стероидов связано с образованием этого типа катаракты, как и диабет.
Показания к операции при катаракте

Операция показана, если симптомы катаракты мешают пациенту удовлетворять свои потребности в повседневной жизни; отсутствуют критерии, основанные на уровне остроты зрения. Показания к хирургическому вмешательству одинаковы как для возрастной, так и для других видов приобретенной катаракты. Некоторые формы приобретенной катаракты, например связанные с травмой или увеитом, требуют модификации стандартной хирургической техники, но в большинстве случаев особых хирургических соображений не требуется.
Сам по себе возраст не является противопоказанием к операции по удалению катаракты. Хирургия катаракты и последующее улучшение зрения могут иметь важные преимущества для пожилых людей. Данные из базы данных Medicare, сравнивающие частоту переломов шейки бедра у пациентов с катарактой, перенесших или не подвергшихся операции по удалению катаракты, обнаружили 16%-ное снижение скорректированного отношения шансов (ОШ) для перелома шейки бедра в течение одного года у пациентов, перенесших операцию, и 23%-ное снижение для пациентов с тяжелой катарактой. Кроме того, продольное исследование более чем 550 000 взрослых показало 9%-ное относительное снижение серьезных дорожно-транспортных происшествий в течение года после первой операции по удалению катаракты.
Показания и сроки операции зависят в некоторой степени от наличия или отсутствия сопутствующего заболевания глаз.
Пациенты без сопутствующего заболевания глаз. Выбор того, следует ли и когда проводить операцию, должен определяться информированным пациентом, а не хирургом, за исключением случаев, когда катаракта ограничивает мониторинг заболеваний сетчатки или зрительного нерва или в редких случаях, когда вызывает глаукому.
У некоторых пациентов миопический сдвиг, вызванный катарактой, можно исправить с помощью смены очковой коррекции. Операцию следует отложить до тех пор, пока снижение остроты зрения можно скорректировать с помощью очков в соответствии с потребностями пациента. В редких случаях пациент может не переносить полную коррекцию аномалии рефракции, потому что результат несбалансирован по отношению к парному глазу, и операция по удалению катаракты выбирается без предварительной полной коррекции.
Пациенты с сопутствующими заболеваниями глаз. Офтальмолог должен оценить, какая часть или аспект снижения зрения обусловлены катарактой при наличии сопутствующей патологии, такой как возрастная дегенерация желтого пятна, глаукома или диабетическая ретинопатия. Даже если кажется, что катаракта лишь частично объясняет потерю зрения, операция может быть показана, если другой болезненный процесс находится под контролем и пациент понимает, что прогноз полного восстановления остроты зрения неблагоприятный. Многие пациенты с нарушением зрения из-за катаракты и ВМД или диабетической ретинопатии имеют значительное улучшение зрительных функций после удаления катаракты, даже если сопутствующее заболевание сетчатки препятствует восстановлению зрения 20/20.
Дополнительные тесты, которые могут быть проведены до операции, такие как определение потенциальной остроты зрения, могут предоставить полезную информацию для определения того, может ли операция по удалению катаракты привести к улучшению зрения у пациентов с сопутствующей патологией. Ретроспективные данные свидетельствуют о том, что операция по удалению катаракты у пациентов с влажной ВМД может улучшить зрение, но после операции необходим тщательный мониторинг из-за тенденции к увеличению утолщения желтого пятна или интраретинальных кист.
Планирование операции при катаракте

После принятия решения об операции следует учитывать ряд факторов.
Сроки операции на втором глазу. Опасения по поводу расходов на здравоохранение вызвали вопросы относительно ценности и оптимального времени проведения операции по удалению катаракты на втором глазу. Операция на втором глазу в тот же день не является рутинной из-за опасений, связанных с возможностью двусторонней инфекции, оптимизацией послеоперационной аномалии рефракции и возможностью модификации режимов в зависимости от каких-либо осложнений на первом глазу. Тем не менее существует потенциал для экономии средств при операции на втором глазу в тот же день. Доказательства различаются.
Так, ретроспективное исследование, сравнивающее немедленную (в тот же день) и отсроченную (в течение года) операцию на втором глазу, не выявило различий в послеоперационной остроте зрения с наилучшей коррекцией, аномалиях рефракции или частоте осложнений. Ретроспективное популяционное исследование показало, что визуальные результаты были лучше при двусторонней операции по сравнению с односторонней операцией по удалению катаракты только тогда, когда второй глаз имел значительную катаракту или плохую остроту зрения. Другой анализ показал, что операция на втором глазу очень рентабельна.
Одно рандомизированное исследование выявило лишь незначительные различия в бинокулярном зрении у пациентов, перенесших экстренную операцию на втором глазу (в течение шести недель), по сравнению с обычной операцией на втором глазу (обычное время ожидания от 7 до 12 мес.). Тем не менее были значительные преимущества для группы ускоренной второй операции с точки зрения зарегистрированных визуальных симптомов и качества жизни.
Ограничение риска интраоперационного синдрома дряблой радужки — антагонисты альфа-1, особенно тамсулозин, и некоторые антипсихотические препараты второго поколения (палиперидон и рисперидон) были связаны с интраоперационным синдромом дряблой радужки (IFIS), хирургическим состоянием, характеризующимся триадой признаков: вялой радужной оболочкой, вздымающейся через хирургический разрез, пролапсом радужной оболочки и интраоперационным сужением зрачка. Это состояние может затронуть от 2 до 3% всех операций по удалению катаракты. IFIS усложняет хирургическую процедуру и увеличивает риск послеоперационных осложнений (отслойка сетчатки и эндофтальмит), связанных с разрывом задней капсулы и осколками хрусталика в стекловидном теле.
Важно убедиться, что хирург знает, что пациент принимал или принимает одно из этих средств, поскольку существуют предоперационные и интраоперационные режимы (например, предоперационная циклоплегия, малопотоковые жидкости, ретракторы радужной оболочки и расширители зрачковых колец), которые могут снизить риск IFIS. Большинство хирургов не настаивают на прекращении приема этих препаратов, поскольку прекращение приема препарата перед операцией по удалению катаракты не предотвращает или снижает тяжесть IFIS. Например, о IFIS сообщалось спустя годы после прекращения приема антагонистов альфа-1.
Антагонист альфа-1 тамсулозин, обладающий сильным сродством к рецептору альфа-1а, особенно связан с IFIS, наряду с другими антагонистами альфа-1 (например, теразозин, доксазозин, тамсулозин, альфузозин).
Нейролептики. Сообщалось о случаях IFIS во время операции по удалению катаракты с применением антипсихотических препаратов второго поколения палиперидона и рисперидона.
Предоперационное планирование. Пациентам, перенесшим экстракцию катаракты, не требуется рутинное обследование (лабораторное, визуализирующее, электрокардиограмма – ЭКГ). Систематический обзор рандомизированных исследований (21 531 операция по удалению катаракты), в которых сравнивали рутинное предоперационное обследование либо с его отсутствием, либо с выборочным тестированием, показал, что рутинное предоперационное медицинское обследование увеличивает хирургические затраты, но не снижает риск интраоперационных или послеоперационных нежелательных явлений. Некоторым пациентам может потребоваться целевое предоперационное обследование, например, пациентам, недавно перенесшим кардиохирургические вмешательства, или пациентам с повышенным риском метаболических нарушений или показателей коагуляции вне диапазона.
Артериальная гипертензия. Предоперационный контроль артериального давления важен для предотвращения осложнений, таких как супрахориоидальное кровоизлияние. Пациентам следует давать антигипертензивные препараты с глотком воды утром в день операции. Важно избегать интраоперационных скачков артериального давления, которые могут быть опасны для глаз или общего состояния здоровья пациента. Общее эмпирическое правило заключается в том, что плановую операцию не следует проводить, если предоперационное систолическое давление превышает 180 или диастолическое давление превышает 110.
Диабет. Пациентам с диабетом предпочтительно проводить операцию рано утром, чтобы можно было приостановить прием инсулина или пероральных гипогликемических препаратов до окончания операции, это снижает риск гипогликемии до или во время операции. Если пациенты с диабетом 1-го типа назначены на позднее утро или день, можно вводить от одной трети до половины утренней дозы инсулина. Выраженное нарушение гликемического контроля редко встречается у пациентов с диабетом, перенесших операцию по удалению катаракты, поскольку процедура непродолжительна.
Ишемическая болезнь сердца. Пациенты с ишемической болезнью сердца должны продолжать принимать все антиангинальные препараты, за исключением, возможно, аспирина.
Инфекция верхних дыхательных путей. Плановая операция по удалению катаракты должна быть отложена у пациентов с острой инфекцией верхних дыхательных путей, поскольку кашель может представлять определенный офтальмологический риск во время процедуры.
Пороки клапанов — профилактика эндокардита не требуется у пациентов, перенесших операцию по удалению катаракты.
Антитромботические препараты в хирургическом лечении катаракты
Оперативное лечение катаракты считается процедурой с низким риском кровотечения. Как правило, пациенты могут продолжать лечение антитромбоцитарной или антикоагулянтной терапией. Однако решение о продолжении или прекращении приема этих препаратов следует принимать после обсуждения с офтальмологом, проводящим операцию. Индивидуальные соображения (например, причина антикоагулянтной терапии, наличие у пациента монокулярного или бинокулярного зрения, предшествующее кровоизлияние в парный глаз) должны учитываться при принятии этого решения. Людям с более высоким риском кровотечения (например, монокулярным пациентам, пациентам с предшествующими кровотечениями или в случаях, когда планируется больший разрез) пероральные антикоагулянты могут быть прекращены до операции.
Аспирин. В рекомендациях по антикоагуляции от 2012 г. Американского колледжа пульмонологов рекомендуется, чтобы пациенты, получающие аспирин и перенесшие операцию по удалению катаракты, продолжали принимать аспирин во время процедуры. Риски, связанные либо с продолжением, либо с прекращением приема аспирина, очень малы.
Клопидогрел. Имеются ограниченные данные о риске кровотечения при операции по удалению катаракты у пациентов, получающих клопидогрел. Следует рассмотреть вопрос об отсрочке операции по удалению катаракты до тех пор, пока не пройдет период двойной антитромбоцитарной терапии (аспирин плюс клопидогрел) у пациентов, получающих терапию для профилактики тромбоза стента.
Пациенты с сердечно-сосудистыми заболеваниями, которые постоянно принимают клопидогрел (или тиклопидин), например кроме профилактики тромбоза стента коронарной артерии, подвергаются повышенному риску острых сердечно-сосудистых событий при прекращении приема этих препаратов. Таким образом, эти агенты обычно продолжают принимать пациенты, перенесшие удаление катаракты.
Варфарин. В рекомендациях по антикоагулянтам от 2012 г. рекомендуется продолжать прием варфарина у пациентов, перенесших удаление катаракты. Риски, связанные с продолжением или прекращением приема варфарина, кажутся небольшими.
Другие пероральные антикоагулянты. В целом, как и в случае с варфарином, пациенты могут продолжать прием пероральных антикоагулянтов (прямые ингибиторы тромбина или фактора Ха) до операции по удалению катаракты.
Профилактика катаракты

Не существует проверенной методики, которая бы предотвращала образование катаракты или замедляла прогрессирование помутнения хрусталика после его развития. Тем не менее обсервационные исследования показывают, что некоторые вмешательства, такие как здоровое питание, богатое фруктами и овощами, и отказ от курения, могут быть полезными. Доказательства, поддерживающие прием витаминных добавок, неоднозначны, и нет четких рекомендаций в поддержку использования витаминов для профилактики катаракты.
Хотя применение эстрогенов в постменопаузе (более 10 лет) может снизить риск ядерной катаракты, это не рекомендуемая стратегия для предотвращения катаракты.
Было предложено несколько вмешательств для профилактики, но они не были доказаны. Поскольку воздействие солнечного света является фактором риска, солнцезащитные очки могут обеспечить защиту, особенно для людей, подвергающихся сильному отражению света (например, вода, снег, высокогорная пустыня), но нет никаких доказательств того, что какой-либо конкретный тип солнцезащитных очков более эффективен для предотвращения катаракты или приостановки ее прогрессирования. Точно так же ношение шляпы с полями может защитить от катаракты. Повышенная гликемическая нагрузка с пищей не связана с риском развития катаракты, и не проводилось исследований для оценки того, коррелирует ли контроль уровня глюкозы в крови у пациентов с диабетом с риском катаракты.
Список литературы / References
- Age-Related Eye Disease Study 2 Research Group, Huynh N., Nicholson B.P., Agrón E., Clemons T.E., Bressler S.B., Rosenfeld P.J., Chew E.Y. Visual acuity after cataract surgery in patients with age-related macular degeneration: age-related eye disease study 2 report number 5. Ophthalmology. 2014;121(6):1229–1236.
- Ang M., Evans J.R., Mehta J.S. Manual small incision cataract surgery (MSICS) with posterior chamber intraocular lens versus extracapsular cataract extraction (ECCE) with posterior chamber intraocular lens for age-related cataract. Cochrane Database Syst Rev. 2014;(11):CD008811.
- Asbell P.A., Dualan I., Mindel J., Brocks D., Ahmad M., Epstein S. Age-related cataract. Lancet. 2005;365(9459):599–609.
- Barequet I.S., Sachs D., Priel A., Wasserzug Y., Martinowitz U., Moisseiev J., Salomon O. Phacoemulsification of cataract in patients receiving Coumadin therapy: ocular and hematologic risk assessment. Am J Ophthalmol. 2007;144(5):719–723.
- Bell C.M., Hatch W.V., Fischer H.D., Cernat G., Paterson J.M., Gruneir A. et al. Association between tamsulosin and serious ophthalmic adverse events in older men following cataract surgery. JAMA. 2009;301(19):1991–1996.
- Busbee B.G., Brown M.M., Brown G.C., Sharma S. Cost-utility analysis of cataract surgery in the second eye. Ophthalmology. 2003;110(12):2310–2317.
- Chang D.F., Campbell J.R. Intraoperative floppy iris syndrome associated with tamsulosin. J Cataract Refract Surg. 2005;31(4):664–673.
- Chang D.F., Osher R.H., Wang L., Koch D.D. Prospective multicenter evaluation of cataract surgery in patients taking tamsulosin (Flomax). Ophthalmology. 2007;114(5):957–964.
- Christen W.G., Glynn R.J., Ajani U.A., Schaumberg D.A., Buring J.E., Hennekens C.H., Manson J.E. Smoking cessation and risk of age-related cataract in men. JAMA. 2000;284(6):713–716.
- Clark A., Morlet N., Ng J.Q., Preen D.B., Semmens J.B. Whole population trends in complications of cataract surgery over 22 years in Western Australia. Ophthalmology. 2011;118(6):1055–1056.
- de Silva S.R., Riaz Y., Evans J.R. Phacoemulsification with posterior chamber intraocular lens versus extracapsular cataract extraction (ECCE) with posterior chamber intraocular lens for age-related cataract. Cochrane Database Syst Rev. 2014(1):CD008812.
- Douketis J.D., Spyropoulos A.C., Spencer F.A., Mayr M., Jaffer A.K., Eckman M.H. et al. Perioperative management of antithrombotic therapy: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest. 2012;141(2 Suppl.):e326S-e350S.
- Gower E.W., Lindsley K., Tulenko S.E., Nanji A.A., Leyngold I., McDonnell P.J. et al. Perioperative antibiotics for prevention of acute endophthalmitis after cataract surgery. Cochrane Database Syst Rev. 2017;2(2):CD006364.
- Hamed W.W., Fedorowicz Z. Day care versus in-patient surgery for age-related cataract. Cochrane Database Syst Rev. 2004(1):CD004242.
- Haripriya A., Chang D.F., Ravindran R.D. Endophthalmitis Reduction with Intracameral Moxifloxacin Prophylaxis: Analysis of 600 000 Surgeries. Ophthalmology. 2017;124(6):768–775.
- Herrinton L.J., Liu L., Alexeeff S., Carolan J., Shorstein N.H. Immediate Sequential vs. Delayed Sequential Bilateral Cataract Surgery: Retrospective Comparison of Postoperative Visual Outcomes. Ophthalmology. 2017;124(8):1126–1135.
- Juthani V.V., Clearfield E., Chuck R.S. Non-steroidal anti-inflammatory drugs versus corticosteroids for controlling inflammation after uncomplicated cataract surgery. Cochrane Database Syst Rev. 2017;7:CD010516.
- Katz J., Feldman M.A., Bass E.B., Lubomski L.H., Tielsch J.M., Petty B.G. et al. Risks and benefits of anticoagulant and antiplatelet medication use before cataract surgery. Ophthalmology. 2003;110(9):1784–1788.
- Keay L., Lindsley K., Tielsch J., Katz J., Schein O. Routine preoperative medical testing for cataract surgery. Cochrane Database Syst Rev. 2019;1(1):CD007293.
- Kempen J.H., Sugar E.A., Varma R., Dunn J.P., Heinemann M.H., Jabs D.A. et al. Risk of cataract among subjects with acquired immune deficiency syndrome free of ocular opportunistic infections. Ophthalmology. 2014;121(12):2317–2324.
- Kessel L., Tendal B., Jørgensen K.J., Erngaard D., Flesner P., Andresen J.L. et al. Post-cataract prevention of inflammation and macular edema by steroid and nonsteroidal anti-inflammatory eye drops: a systematic review. Ophthalmology. 2014;121(10):1915–1924.
- Khandelwal S.S., Jun J.J., Mak S., Booth M.S., Shekelle P.G. Effectiveness of multifocal and monofocal intraocular lenses for cataract surgery and lens replacement: a systematic review and meta-analysis. Graefes Arch Clin Exp Ophthalmol. 2019;257(5):863–875.
- Kiire C.A., Mukherjee R., Ruparelia N., Keeling D., Prendergast B., Norris J.H. Managing antiplatelet and anticoagulant drugs in patients undergoing elective ophthalmic surgery. Br J Ophthalmol. 2014;98(10):1320–1324.
- Kong K.L, Khan J. Ophthalmic patients on antithrombotic drugs: a review and guide to perioperative management. Br J Ophthalmol. 2015;99(8):1025–1030.
- Lee C.M., Afshari N.A. The global state of cataract blindness. Curr Opin Ophthalmol. 2017;28(1):98–103.
- Lindblad B.E., Håkansson N., Philipson B., Wolk A. Metabolic syndrome components in relation to risk of cataract extraction: a prospective cohort study of women. Ophthalmology. 2008;115(10):1687–1692.
- Ong H.S., Evans J.R., Allan B.D. Accommodative intraocular lens versus standard monofocal intraocular lens implantation in cataract surgery. Cochrane Database Syst Rev. 2014;(5):CD009667.
- Oshika T., Ohashi Y., Inamura M., Ohki K., Okamoto S., Koyama T. et al. Incidence of intraoperative floppy iris syndrome in patients on either systemic or topical alpha(1)-adrenoceptor antagonist. Am J Ophthalmol. 2007; 143(1):150–151.
- Rasmussen L.D., Kessel L., Molander L.D., Pedersen C., Gerstoft J., Kronborg G. et al. Risk of cataract surgery in HIV-infected individuals: a Danish Nationwide Population-based cohort study. Clin Infect Dis. 2011;53(11):1156–1163.
- Riaz Y., de Silva S.R., Evans J.R. Manual small incision cataract surgery (MSICS) with posterior chamber intraocular lens versus phacoemulsification with posterior chamber intraocular lens for age-related cataract. Cochrane Database Syst Rev. 2013;(10):CD008813.
- Saraf S.S., Ryu C.L., Ober M.D. The effects of cataract surgery on patients with wet macular degeneration. Am J Ophthalmol. 2015;160(3):487–492.e1160.
- Schaumberg D.A., Mendes F., Balaram M., Dana M.R., Sparrow D., Hu H. et al. Accumulated lead exposure and risk of age-related cataract in men. JAMA. 2004;292(22):2750–2754.
- Schlenker M.B., Thiruchelvam D., Redelmeier D.A. Association of Cataract Surgery With Traffic Crashes. JAMA Ophthalmol. 2018;136(9):998–1007.
- Schwinn D.A., Afshari N.A. Alpha1-adrenergic antagonists and floppy iris syndrome: tip of the iceberg? Ophthalmology. 2005;112(12):2059–2060.
- Sweitzer B., Rajan N., Schell D., Gayer S., Eckert S., Joshi G.P. Preoperative Care for Cataract Surgery: The Society for Ambulatory Anesthesia Position Statement. Anesth Analg. 2021;133(6):1431–1436.
- Tan A.C., Tay W.T., Zheng Y.F., Tan A.G., Wang J.J., Mitchell P. et al. The impact of bilateral or unilateral cataract surgery on visual functioning: when does second eye cataract surgery benefit patients? Br J Ophthalmol. 2012; 96(6):846–851.
- Tseng V.L., Yu F., Lum F., Coleman A.L. Risk of fractures following cataract surgery in Medicare beneficiaries. JAMA. 2012;308(5):493–501.
- Valenzuela C.V., Liu J.C., Vila P.M., Simon L., Doering M., Lieu J.E.C. Intranasal Corticosteroids Do Not Lead to Ocular Changes: A Systematic Review and Meta-analysis. Laryngoscope. 2019;129(1):6–12.
- Wang S.Y., Stem M.S., Oren G., Shtein R., Lichter P.R. Patient-centered and visual quality outcomes of premium cataract surgery: a systematic review. Eur J Ophthalmol. 2017;27(4):387–401.
- Wittpenn J.R., Silverstein S., Heier J., Kenyon K.R., Hunkeler J.D., Earl M., Acular LS for Cystoid Macular Edema (ACME) Study Group. A randomized, masked comparison of topical ketorolac 0.4% plus steroid vs steroid alone in low-risk cataract surgery patients. Am J Ophthalmol. 2008;146(4):554–560.
- Woodcock M., Shah S., Smith R.J. Recent advances in customising cataract surgery. BMJ. 2004;328(7431):92–96.
- Yaycioglu O., Altan-Yaycioglu R. Intraoperative floppy iris syndrome: facts for the urologist. Urology. 2010;76(2):272–276.
- Zheng Selin J., Orsini N., Ejdervik Lindblad B., Wolk A. Long-term physical activity and risk of age-related cataract: a population-based prospective study of male and female cohorts. Ophthalmology. 2015;122(2):274–280.








