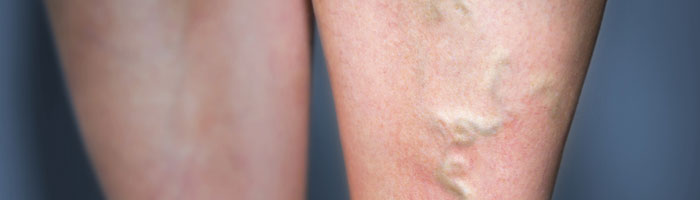
Хроническая венозная недостаточность (ХВН) нижних конечностей - манифестация нарушений венозной гемодинамики, которые приводят к стойкому застою венозной крови в пораженной конечности. Такое патофизиологическое состояние является следствием недостаточности клапанного аппарата, отражающим наследственное предрасположение или тромботическое поражение, часто в сочетании с обструкцией венозного кровотока, связанного преимущественно с тромбозом глубоких вен (Gourdin F.W., Smith J.G., 1993). Застой венозной крови постепенно приводит к вторичным нарушениям на уровне микроциркуляторного русла (Ramelet A.A., 2000). Расширение и неровности стенки нарушают опорожнение вен в положении стоя. Таким образом, застой крови обусловлен варикозным расширением вен нижних конечностей или наличием механического препятствия на пути тока крови (Van Bemmelen P.S.,1991; Spittell J.A.Jr,1993; Seidel A.C. et al., 2004).
У женщин вероятность развития ХВН выше (соотношение между мужчинами и женщинами 1:2, 1:3). Это различие, вероятно, является следствием влияния гормональных факторов (эстроген, прогестерон), беременности, длительного пребывания в положении стоя или использования тесной обуви (Савельев В.С., 2001).
Хроническая венозная недостаточность (ХВН) представляет собой часто встречающуюся группу экстрагенитальной патологии сердечно-сосудистой системы у беременных и родильниц, которая выявляется по данным различных авторов, у 20-56,6% женщин (Abenhaim L, Kurs X, Norgen L, et al., 1999, Савельев В.С., 2001). Причем у 50-96% из них варикозная болезнь впервые появляется во время беременности (Мурашко А.В., Кумыкова З.Х., 2007, Шехтман М.М., 2008, Lacroix P, 2003).
Известно множество факторов риска развития ХВН. Традиционно к ним относят: проживание в индустриально развитых странах (с гиподинамией у жителей), женский пол, наличие ХВН у родственников, ожирение, дисгормональные состояния, беременность (Jawien A., 2003, Савельев В.С., 2001).
Беременность традиционно считается одним из основных факторов риска развития варикозной болезни. Существует несколько теорий развития ХВН во время беременности. Так, основными провоцирующими моментами в этот период являются изменение тонуса сосудов под действием прогестерона, увеличение объема циркулирующей крови (ОЦК), компрессия беременной маткой забрюшиных вен и значительное повышение внутрибрюшного давления во время родов. Хотя прямой связи между числом беременностей и варикозным расширением вен не выявлено, влияние факторов риска усугубляется по мере уменьшения интервала между беременностями (Jimenez Cossio J.A., 1975, 1977, 1995). Венозное давление начинает возрастать с конца 4-5 месяца беременности, повышаясь перед родами в 2-3 раза по сравнению с давлением на верхних конечностях. К III триместру беременности происходит достоверное увеличение диаметра бедренной и большой подкожной вен. После родов диаметр большой подкожной вены уменьшается, но не до исходных величин, что, безусловно, со временем может привести к развитию высокого вено-венозного сброса. Между тем, в подавляющем большинстве наблюдений появившиеся во время первой беременности расширенные подкожные вены претерпевают полную инволюцию после родов и в дальнейшем никак не проявляются. Однако, вторая и последующие беременности приводят к развитию варикозной болезни у 20-30% женщин. Первые признаки заболевания нередко проявляются уже в I триместре беременности, т.е. тогда, когда резкого прироста ОЦК или увеличения беременной матки ещё не происходит. Это подтверждает основную роль гормональных воздействий в патогенезе варикозной болезни, связанных с изменениями концентрации половых стероидов или нарушенной к ним чувствительности (Савельев В.С., 2001).
В последнее время наряду с традиционными представлениями особую роль отводят «дисфункции эндотелия» (Golledge J., 2003), т.е., полагают, что вначале происходит поражение эндотелия и гладкомышечных клеток вен, которое приводит в дальнейшем к перерастяжению вен и недостаточности клапанного аппарата. Особое значение в развитии данного заболевания придают нарушению микроциркуляции и изменению трофики венозной стенки (Stucker M, Steinbrugge J, 2003). Между тем ни одна из теорий полностью не может объяснить механизм развития ХВН во время беременности. Одним из доказанных факторов риска варикозной болезни и венозного тромбоза среди женщин репродуктивного возраста является ожирение. Увеличение индекса массы тела выше 27 кг/м2 повышает риск развития заболевания на 33% (Савельев В.С., 2001, Кулаков В.И., 1987, Jimenez Cossio, 1995).
Хроническая венозная недостаточность осложняет течение беременности, родов и послеродового периода и ведет к увеличению материнской заболеваемости и смертности. По данным Кулакова В.И. и соавт. (1987), Э.К. Емельянова и соавт. (1988), Г.М. Савельевой и соавт. (1992), James KV, Lohr JM (1996) у пациенток с варикозным расширением вен нижних конечностей достаточно высокой является частота раннего токсикоза и гестоза (10%), хронической гипоксии плода (до 10%), патологии пуповины (24-26%), несвоевременного излития околоплодных вод (22-24%), слабости родовой деятельности (15%), преждевременной отслойки нормально расположенной плаценты (2%), кровотечения в последовом и раннем послеродовом периодах (18%), послеродового эндометрита (7%). В свою очередь варикозное расширение вен у беременных и родильниц может осложняться тромбофлебитом поверхностных и глубоких вен (10%), тромбоэмболией сосудов (0,6%).
Венозный тромбоз и тромбоэмболия легочной артерии во время беременности и в послеродовом периоде встречаются в 5,5 раз чаще, чем у небеременных женщин, а после родов в 3-6 раз чаще, чем до родов. Частота тромбоэмболических осложнений в акушерстве варьирует от 0,6 до 5.0 на 1000 беременных. Тромбозы в системе нижней полой вены и тромбоэмболии легочной артерии (ТЭЛА), осложняя течение беременности, родов и послеродового периода, создают реальную угрозу для жизни и здоровья матери и плода и во многих случаях предопределяют рост перинатальной и материнской смертности. Именно гибель женщин от ТЭЛА стала ведущей причиной случаев смертельного исхода в акушерстве (Доброхотова Ю.Э., Ли А.Д., 2005, James KV, Lohr JM, 1996).
Учитывая изменения реологических свойств крови, тока крови, венозный застой в нижних конечностях, трофические изменения венозной стенки и активацию иммунных механизмов, характерные для ХВН, можно предположить, что хроническая венозная недостаточность оказывает влияние на внутриутробное развитие плода. Косвенно это подтверждается работой Goeschenn K и соавт. (1985), которые выявили влияние на развитие плода (т.е. выкидыши, задержка внутриутробного развития плода) у беременных со сниженным АД, вследствие гипоперфузии через плаценту. Причем 70% этих беременных с гипотонией страдали ХВН, тогда как у беременных с нормальным АД признаков ХВН не выявили.
Современная диагностика ХВН базируется на применении неинвазивных и малоинвазивных функциональных тестах, лидирующее положение среди которых занимают ультразвуковые методики дуплексного ангиосканирования, которые позволяют точно установить наличие и локализацию поражения венозной системы (тромб, патологический венозный рефлюкс, анатомические особенности сосудистой стенки, характер венозного кровотока и т.д.) (Савельев В.С., 1996, Cronan JJ, 1997, Di Savlo DN, 2003, Kearon C, 1998).
Поскольку ХВН осложняет течение беременности, родов и послеродового периода, обусловливая высокую материнскую заболеваемость и даже смертность, разработка и внедрение в акушерскую практику рационального алгоритма диагностики и новых, высокоэффективных средств профилактики и лечения венозной недостаточности у беременных и родильниц приобретают особое значение.
Лечение больных с ХВН традиционно относят к компетенции хирургов. Действительно, радикальное устранение варикозного синдрома у многих пациентов возможно только хирургическим путем. Однако оперативное вмешательство как самостоятельный способ, позволяющий добиться стойкого излечения ХВН, применимо не более чем у 10% больных, а во время беременности в связи с высоким риском послеоперационных осложнений оно проводится только в острых ситуациях (при развитии тромботических и тромбоэмболических осложнений) (Кулаков В.И., 2005, Мурашко А.В., Кумыкова З.Х., 2007, Rosfors S, 2001). В подавляющем большинстве случаев основой лечения ХВН у беременных являются консервативные средства: эластическая компрессия, применение местных топических форм и фармакотерапия (Шостак В.А., 2008, Мурашко А.В., Кумыкова З.Х., 2007).
Современная флебология немыслима без применения компрессионного лечения и использования постоянной эластической компрессии. Ограничение медикаментозной нагрузки и оперативной коррекции во время беременности делают эластическую компрессию обязательным компонентом лечения ХВН и профилактики ее осложнений. По мнению большинства врачей-флебологов, в течение всей беременности и в послеродовом периоде даже практически здоровой женщине следует применять лечебный компрессионный трикотаж (VENOTEKS). В настоящее время существует обширный арсенал средств эластической компрессии: специальные медицинские гольфы, чулки и колготки. Их создают по технологии, обеспечивающей физиологическое распределение давления, которое максимально на уровне лодыжек и постепенно снижается в проксимальном направлении, создавая оптимальные условия для венозного и лимфатического оттока (Кияшко В.А., 2002, Мурашко А.В., Кумыкова З.Х., 2007). Назначение эластической компрессии оправдано при самых минимальных проявлениях нарушения венозного оттока («сосудистые» звездочки, утомляемость в ногах к концу дня). Во всех случаях традиционному и крайне неудобному в использовании бинтованию следует предпочесть медицинский компрессионный трикотаж, который дает хороший лечебно-профилактический эффект, комфортен в повседневном использовании и обеспечивает сохранение привычного для молодых женщин образа жизни благодаря высоким эстетическим свойствам. Первый класс компрессии (18–22 мм рт.ст.) используется для профилактики варикоза и ХВН во время беременности и в послеродовом периоде. Второй класс компрессии (23—32 мм рт.ст.) назначается беременным с любыми признаками ХВН (Шостак В.А., 2008). Применение компрессионного трикотажа является также способом профилактики тромбоза глубоких вен нижних конечностей и тромбоэмболии легочной артерии (ТЭЛА) и показано во время родоразрешения, включая кесарево сечение, а также в послеродовом периоде. Риск развития тромбоэмболических осложнений у беременных, страдающих ХВН, при использовании эластической компрессии снижается в 2,7 раза (Кулаков В.И., 2005, Мурашко А.В., Кумыкова З.Х., 2007).
Отношение к фармакотерапии ХВН во время беременности до недавнего времени было неоднозначным. В результате совершенствования фармацевтических технологий на медицинском рынке стали появляться эффективные и безопасные флеботропные препараты нового поколения, не оказывающие, по данным экспериментальных и клинических исследований, эмбриотоксического, мутагенного и тератогенного действия, что позволяет использовать их в терапии ХВН, начиная со II триместра беременности (Мурашко А.В., Кумыкова З.Х., 2007). К ним относятся группа диосминсодержащих препаратов (детралекс, флебодиа (Laboratoire Innotech International,Франция), вазокет). Флебодиа 600 назначают по 1 таб./сут утром до завтрака в течение 2 мес, при тяжелых формах хронической лимфовенозной недостаточности (отеки, боли, судороги) - лечение продолжают в течение 3-4 мес.
Особое значение в комплексной терапии ХВН имеет местное лечение. Относительно небольшая стоимость топических средств, удобство и простота применения делают их привлекательными для большинства пациентов. Широко применяют гепаринсодержащие мази и гели (гепариновая мазь, гепароид, эссавен гель, тромболесс, лиотон 1000 гель). Их принципиальным отличием является концентрация основного активного компонента – гепарина. Так, 1 г гепариновой мази включает 100 МЕ натриевой соли гепарина, в то время как лиотон – 1000 МЕ. Остальные препараты этой группы обычно содержат от 400 до 500 МЕ гепарина в 1г. Принципиальным отличием данного препарата является не только высокое содержание действующего вещества - гепарина (1000 ЕД в 1 г), но и его особая форма, обеспечивающая хорошее проникновение через кожу в мягкие ткани. "Лиотон 1000 гель" оказывает противоотечное, антиэкссудативное, противовоспалительное и противосвертывающее действие. Все топические средства применяют 3-4 раза в день.
Таким образом, только комплексный подход, рациональное и своевременно обоснованное использование всех возможных средств лечения, позволяет провести адекватную коррекцию ХВН.
Профилактика ХВН заключается в рациональном образе жизни и поведения, в нормализации массы тела, в дозированных и регулярных физических нагрузках. Основа профилактики ХВН у беременных — эластическая компрессия (Мурашко А.В., 2007), а своевременно начатые и адекватно проведенные лечебные мероприятия позволяют значительно снизить вероятность развития осложнений ХВН, способствуют нормальному течению беременности и являются залогом благоприятного родоразрешения и течения послеродового периода.








