
Журнал "Медицинский совет" №13/2024
DOI: 10.21518/ms2024-328
Е.В. Матушевская1, https://orcid.org/0000-0003-4583-0617
М.А. Иванова2,3, https://orcid.org/0000-0002-7714-7970
А.Г. Шевченко4, https://orcid.org/0000-0003-0031-4977
Е.В. Свирщевская5, https://orcid.org/0000-0002-5647-9298
1 Академия постдипломного образования; 125371, Россия, Москва, Волоколамское шоссе, д. 91
2 Центральный научно-исследовательский институт организации и информатизации здравоохранения; 127254, Россия, Москва, ул. Добролюбова, д. 11
3 Московский центр дерматовенерологии и косметологии; 119071, Россия, Москва, Ленинский проспект, д. 17
4 Клинический кожно-венерологический диспансер; 350020, Россия, Краснодар, ул. Рашпилевская, д. 179
5 Институт биоорганической химии имени академиков М.М. Шемякина и Ю.А. Овчинникова Российской академии наук; 117997, Россия, Москва, ул. Миклухо-Маклая, д. 16/10
Разноцветный, или отрубевидный лишай (pityriasis versicolor, tinea versicolor), является грибковой инфекцией рогового слоя эпидермиса, вызываемой дрожжеподобным грибом Malassezia (Pityrosporum), являющимся частью нормального микробиома кожи. Дрожжи Malassezia обладают условно-патогенным потенциалом, проникая в роговой слой и вызывая появление разноцветных пятен на коже. Грибы Malassezia вовлечены в патогенез дерматита головы и шеи, себорейного дерматита и фолликулита. Разноцветный лишай (РЛ) встречается в условиях как тропического, так и умеренного климата и в равной степени поражает представителей обоих полов. Систематизированных данных по распространенности заболевания в мире нет, однако известно, что в условиях тропического климата РЛ встречается чаще (до 40% в Бразилии), чем в зонах умеренного климата (<1% в Швеции). Анализ имеющихся данных показал, что РЛ может быть контагиозным, особенно в жарких странах, где он чаще встречается у мужчин, что связано с различиями в составе пота у мужчин и женщин. Предрасположенностью к инфицированности грибом Malassezia может быть наличие сопутствующих заболеваний, изменяющих состав кожного микробиома, в частности при заболеваниях ЖКТ и диабета. В России общих эпидемиологических данных распространенности РЛ в доступной литературе также нет. В Краснодарском крае за 2022-2024 гг. среди пациентов, обратившихся к врачу-дерматовенерологу по поводу шелушения кожи, сопровождающегося зудом, у 28% диагностирован РЛ. Заболевание считается неконтагиозным и лечится топическими противогрибковыми препаратами. В тяжелых случаях показано применение системных антимикотиков, что сокращает сроки лечения и предупреждает рецидивы болезни. В обзоре приведены данные по патогенезу и распространенности заболевания, а также современные подходы к терапии РЛ.
Для цитирования: Матушевская ЕВ, Иванова МА, Шевченко АГ, Свирщевская ЕВ. Клинико-эпидемиологические аспекты и современные подходы к лечению разноцветного лишая. Медицинский Совет. 2024;(13):57-66. https://doi.org/10.21518/ms2024-328
Конфликт интересов: авторы заявляют об отсутствии конфликта интересов.
Согласие пациентов на публикацию: пациенты подписали информированное согласие на публикацию своих данных.
Clinical and epidemiological aspects and modern approaches to the treatment of pityriasis versicolor
Elena V. Matushevskaya1, https://orcid.org/0000-0003-4583-0617
Maisa A. Ivanova2,3, https://orcid.org/0000-0002-7714-7970
Alexey G. Shevchenko4, https://orcid.org/0000-0003-0031-4977
Elena V. Svirshchevskaya5, https://orcid.org/0000-0002-5647-9298
1 Academy of Postgraduate Education; 91, Volokolamskoe Shosse, Moscow, 125371, Russia
2 Central Research Institute for Organization and Informatization of Health Care; 11, Dobrolyubov St., Moscow, 127254, Russia
3 Moscow Center of Dermatovenereology and Cosmetology; 17, Leninsky Ave., Moscow, 119071, Russia
4 Clinical Skin and Venereological Dispensary; 179, Rashpilevskaya St., Krasnodar, 350020, Russia
5 Shemyakin-Ovchinnikov Institute of Bioorganic Chemistry of the Russian Academy of Sciences; 16/10, Miklouho-Maklay St., Moscow, 117997, Russia
Pityriasis versicolor (tinea versicolor) lichen (PVL) is a fungal infection of the stratum corneum of the epidermis caused by the yeast-like fungus Malassezia (Pityrosporum), which is part of the normal microbiome of the skin. Malassezia yeast has a conditionally pathogenic potential, penetrating into the stratum corneum and causing the appearance of multicolored spots on the skin. Malassezia fungi are involved in the pathogenesis of head and neck dermatitis, seborrheic dermatitis and folliculitis. PVL occurs in both tropical and temperate climates and affects both sexes equally. There are no systematic data on the prevalence of this disease in the world, but it is known that in tropical climates, PVL is more common (up to 40% in Brazil) than in temperate zones (<1% in Sweden). In Russia, there are also no general epidemiological data on the prevalence of PVL in the available literature. In the Krasnodar Territory in 2022–2024, among patients who turned to a dermatovenerologist for skin peeling accompanied by itching, 28% were diagnosed with PVL. The disease is considered non-contagious and is treated with topical antifungal drugs. In severe cases, the use of systemic antimycotics is indicated, which reduces the duration of the treatment and prevents relapses of the disease. The review provides data on the pathogenesis and prevalence of the disease, as well as modern approaches to PVL therapy.
For citation: Matushevskaya EV, Ivanova MA, Shevchenko AG, Svirshchevskaya EV. Clinical and epidemiological aspects and modern approaches to the treatment of pityriasis versicolor. Meditsinskiy sovet = Medical Council. 2024;(13):57-66. (In Russ.) https://doi.org/10.21518/ms2024-328
Conflict of interest: the authors declare no conflict of interest.
Basic patient privacy consent: patients signed informed consent regarding publishing their data.
Введение
Эпидемиология отрубевидного лишая
Разноцветный лишай (РЛ), также известный как отрубевидный лишай, Pityriasis versicolor, или Tinea versicolor, представляет собой хроническую поверхностную грибковую инфекцию кожи. РЛ вызывается липофильным и липидзависимым дрожжеподобным грибом Malassezia, представленным Malassezia globosa, M. furfur и M. sympodialis [1]. Всего идентифицировано 14 видов малассезии [2]. Реже встречаются грибы M. restricta, M. obtuse, M. slooffiae, M. pachydermatis и M. japonica. Грибы Malassezia являются комменсалами; с возрастом колонизация кожи увеличивается от ~25% у детей до почти 100% у взрослых [3, с. 1652–1654].
Заболевание регистрируется по всему миру, но наиболее распространено во влажных и теплых тропических регионах. РЛ более активен в жаркое время года. В тропических странах (Бразилия) распространенность заболевания может достигать 50%; в странах с более холодным климатом, таких как Швеция, этот показатель составляет менее 1% [4–6]. Чаще всего заболевают люди в возрасте 15–40 лет, но изредка сообщается о РЛ у младенцев и детей младшего возраста [7–9], а также пожилых [10]. Считается, что распространенность РЛ среди мужчин и женщин, в том числе с различным цветом кожи, приблизительно одинаковая [11, 12], но из-за ограниченных данных этот вопрос требует уточнения.
При сравнении характеристик РЛ в жарких странах (Индия, Таджикистан) и в России и Тунисе, странах с умеренным климатом, гендерные различия все же наблюдаются. Так, в Индии и Таджикистане среди пациентов с РЛ 21% и 36% соответственно составляли женщины, что примерно в 2 раза меньше, чем мужчин (табл. 1) [13, 14]. В Тунисе, стране с умеренным климатом, и в Краснодарском крае, где также в летнее время максимальная температура днем составляет 32 оС, 48% и 56% соответственно составляли женщины. По Краснодарскому краю при малой выборке (N = 16) можно считать сравнимую распространенность РЛ среди полов. Но и в Тунисе (N = 120) также распространенность среди мужчин и женщин сравнимая. Различие в температуре жарких стран и стран с умеренным климатом составляет 3–10 градусов (табл. 1), по-видимому, это различие важно для большей распространенности РЛ среди мужчин.
Таблица 1. Характеристика разноцветного лишая в странах с жарким и умеренным климатом [13–15]
| Параметры | Индия [13] | Таджикистан [14] | Тунис [15] | Россия | ||||
| Температура, максимум, °С | 43 | 35 | 32 | 32 | ||||
| N | % | N | % | % | N | % | ||
| Число пациентов | 113 | - | 110 | - | 120 | - | 16 | - |
| Мужчин | 78 | 69 | 70 | 64 | 62 | 52 | 7 | 44 |
| Женщин | 35 | 21 | 40 | 36 | 58 | 48 | 9 | 56 |
| Семейная форма | 38 | 34 | нд | нд | 6 | 5 | нд | нд |
| Повторный | 66 | 60 | 99 | 90 | 43 | 36 | 16 | 100 |
| Гипопигментация | 97 | 86 | 81 | 74 | 54 | 45 | нд | нд |
| Длительность > 1 года | 79 | 70 | нд | нд | нд | нд | 16 | 100 |
| Возраст, 10–30 лет | 86 | 74 | 97 | 88 | 87 | 73 | 16 | 100 |
Различия между более высокой заболеваемостью РЛ мужчин в жарких странах связаны со структурой и количеством пота у мужчин и женщин. В работе М.А. Абдуллоевой и П.Т. Зоирова проведено исследование кислотно-щелочной среды кожи (pH) и количества пота у пациентов РЛ и здоровых людей без гендерных разделений. Однако достоверно показаны различия как по отделению пота (использовали индикатор интенсивности потоотделения: 60 мА и 52 мА у больных и здоровых), так и по кислотно-щелочной среде кожи (6,2 и 5,3 соответственно у больных и здоровых) [14].
В 2009 г. Швейцарская парфюмерная компания Firmenich SA провела анализ состава пота мужчин и женщин после занятий на велотренажере и показала, что у мужчин выделение пота в 5 раз больше (11,8 против 2,4 мл); pH пота был выше у мужчин (8 против 7,5); в поте мужчин присутствовала глюкоза (3,6 против < 1 ммоль/л) и жирная 3-гидрокси-3-метилгексановая кислота [16]. Эти и ряд других компонентов придают специфический запах поту женщин и мужчин, но эти же компоненты способствуют развитию мицелия малассезии, зависящей от липидов кожи. С нашей точки зрения, часто цитируемое отсутствие гендерных различий в заболеваемости РЛ является, скорее всего, результатом недостатка эпидемиологических данных РЛ.
Чаще всего РЛ развивается у людей в возрасте 10–30 лет, этот показатель достоверно воспроизводится и связан с высоким уровнем функционирования сальных желез в этом возрасте. По данным Краснодарского края, показатель 100%-ной заболеваемости в этой группе объясняется сбором первичного материала для исследования в диспансере на приеме взрослых пациентов, а также малой выборкой (табл. 1).
Данных о семейном анамнезе РЛ недостаточно, но в Индии он составил 34%, а в Тунисе только 5%, что может показывать различие между течением РЛ в странах с жарким и умеренным климатом. Есть также различия по окраске пятен. Гипопигментация превалирует в Индии (86%) и менее 50% в Тунисе. Наконец, рецидивирующая форма РЛ достигает 60% и 90% в жарких странах (Индия, Таджикистан) и только 36% в Тунисе.
Еще одной важной особенностью РЛ является его ассоциация с хроническими заболеваниями желудочно-кишечного тракта (ЖКТ) и диабетом второго типа. Собранные нами в Краснодарском крае данные показали, что у 56% пациентов с РЛ были сопутствующие заболевания ЖКТ (табл. 2). В статье Р. Singla et al. не было данных о заболеваниях ЖКТ, но приведены данные о сочетании РЛ с диабетом [13].
Таблица 2. Сопутствующие заболевания при разноцветном отрубевидном лишае в Индии и России
| Сопутствующие заболевания | Индия [13] | Россия |
| Диабет 2-го типа (%) | 9 | 12,5 |
| Патологии ЖКТ: гастрит, панкреатит, язвенная болезнь, дисбактериоз (%) | нд | 56 |
| Сопутствующие заболевания | Индия [13] | Россия |
| Диабет 2-го типа (%) | 9 | 12,5 |
| Патологии ЖКТ: гастрит, панкреатит, язвенная болезнь, дисбактериоз (%) | нд | 56 |
Связь кожи и ЖКТ в последние годы обсуждается очень активно [17]. Кожа является самым крупным органом и служит первой линией защиты. Химический барьер кожи обеспечивается липидами и кислотами, выделяемыми клетками кожи и присутствующими на коже микробами. Бактерии C. acnes, Corynebacterium и др., обитающие в сальных железах, выделяют липазы, которые гидролизуют свободные жирные кислоты из триглицеридов кожного сала. Свободные жирные кислоты поддерживают низкий уровень рН, подавляя рост патогенных микроорганизмов. Кроме того, свободные жирные кислоты не только непосредственно подавляют рост бактерий, но и повышают иммунитет кожи, стимулируя синтез антимикробных пептидов. Повышение кислотности рогового слоя способствует росту малассезии. Накопленные данные свидетельствуют о том, что кожа и другие барьеры тела (кишечник, легкие) взаимосвязаны. Кишечник и кожа высоко иннервированы и васкуляризованы. Иммунные системы обоих органов последовательно активируются для поддержания гомеостатических условий, называемых осью «кишечник – кожа» [18]. Так, показано, что ультрафиолетовое (УФ) облучение кожи меняет микробиоз кишечника. В исследовании E.S. Bosman et al. было отмечено, что после действия широкополосного УФ на кожу менялся состав микробиоты кишечника, увеличивая альфа- и бета-разнообразие [19].
Данных о взаимосвязи РЛ с болезнями ЖКТ мало. В статье М.Р. Махсудова и Ш.У. Сабиркулова (Таджикистан) среди 65 пациентов с РЛ у 48 (74%) наблюдалось явление дисбактериоза различной степени тяжести. Аналогичные данные получены и нами: 56% пациентов имели в анамнезе гастрит, язвенную болезнь желудка, панкреатит, дисбактериоз. Скорее всего, в странах с жарким климатом подобная ассоциация, вероятно, также имеется, хотя таких данных на настоящий момент в доступной литературе не описано.
Ассоциация РЛ с диабетом второго типа также не удивительна. Углеводы (глюкоза) эффективно используют микроорганизмы, персистирующие на коже. Повышенное количество глюкозы в крови способствует развитию сосудистых осложнений, нарушению реактивности микрососудов, снижению местного иммунитета [20].
Суммируя имеющиеся ограниченные данные, мы считаем, что РЛ в странах с жарким и умеренным климатом различается по типу пигментации, заболеваемости разных полов, семейной предрасположенности (контагиозности) и рецидивированию. Общей характеристикой является возраст пациентов и, возможно, сочетание с диабетом и болезнями ЖКТ.
Патогенез разноцветного лишая
РЛ чаще всего проявляется в виде обесцвеченных или от светло-розовых до коричневого цвета (разноцветный) чешуйчатых пятен с выраженной границей (рис. 1А–D). Пятна множественные, сливающиеся в крупные очаги. При соскабливании наблюдается шелушение кожи (симптом скрытого шелушения, симптом Бенье –Мещерского), похожее на отруби (отрубевидный). Выделяют редкую форму – белый отрубевидный лишай (tinea versicolor alba), при котором депигментация полная и шелушение отсутствует [21].
Высокая заболеваемость в молодом возрасте связана с повышенной выработкой кожного сала [1, 4, 5]. Среди свободноживущих грибов только у Malassezia отсутствует ген синтазы жирных кислот, что объясняет липофильность гриба [22]. Дрожжевая форма является частью микробиома кожи, присутствует в основном на лице, волосистой части головы и спине, где продуцируется больше кожного сала. В дрожжевой форме грибы не вызывают изменения в пигментации кожи. Клиническое проявление болезни развивается, когда Malassezia переходит из дрожжевой формы в мицеллярную (рис. 1E–H). Заболевание поражает туловище, шею, конечности, реже другие участки. Чаще наблюдается гипопигментация. В процессе роста мицелий выделяет липазы, фосфолипазы С, аспартилпротеазы, кислые сфингомиелиназы, которые расщепляют жирные кислоты хозяина [22].
Рисунок 1. Проявления на коже и общий вид гриба Malassezia
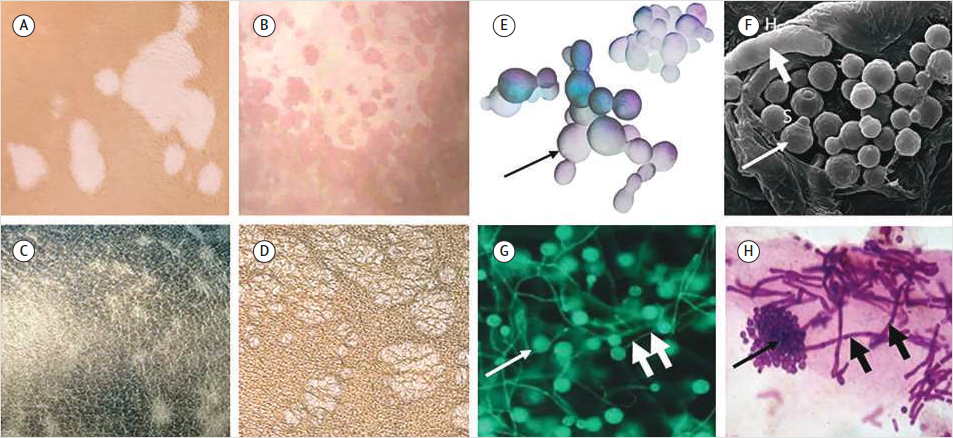
A–D – общий вид светлой (А, B) и темной (C, D) кожи, пораженной грибом Malassezia; E–H – общий вид дрожжевой (тонкие стрелки, S) и мицеллярной (толстые стрелки, H) форм гриба. Фотографии взяты из открытых источников
Механизм нарушения пигментации изучен недостаточно. Одна из гипотез объясняет гипопигментацию при РЛ продукцией грибами индолов. Малассезин, индолокарбазол, питириацитрин, индирубин были обнаружены в экстрактах кожи пациентов с РЛ, но практически отсутствовали в коже здоровых людей [23]. L-триптофан является незаменимой аминокислотой, из которой производятся серотонин, мелатонин и другие функционально активные молекулы [24, 25]. В состав мелатонина входит индольное кольцо. Присутствие свободных индолов может означать нарушение метаболизма триптофана, опосредованно приводящее к снижению синтеза меланина. Под действием УФ продукция индолов и других физиологически активных соединений (пероксиды сквалена, фотопродукты L-триптофана) малассезией усиливается. Тем не менее гистологические исследования не показывают поражения при РЛ собственно меланоцитов или каких-либо других клеток кожи [26].
В работе Р. Grimes et al. оценивали эффекты малассезина на 7 пациентах с гиперпигментацией лица, вызванной мелазмой или фотоповреждениями. Малассезин наносили местно в течение 14 нед. Терапия снижала продукцию меланина, что определяли с помощью биопсии кожи до и после лечения [27]. Это исследование показало, что индол малассезин, продуцируемый малассезией, может уменьшать пигментацию эпидермиса, вероятно, за счет ингибирования функции меланоцитов.
Анализ in vitro эффектов других индолов, выделенных из культуры Malassezia furfur, показал, что питириацин обеспечивает УФ-протекцию; продукция питириалактона связана с флуоресценцией пятен; питириарубин подавляет активацию нейтрофилов эпидермиса, что блокирует воспалительную реакцию; малассезин вызывает апоптоз меланоцитов; продуцируемые грибами пигменты отвечают за появление цветных пятен на коже [28]. Очевидно, что расширение зоны пятен соответствует распространению мицелия малассезии на коже.
Контагиозность гриба MALASSEZIA
Вопрос контагиозности гриба, с нашей точки зрения, остается спорным. Подобно другим грибковым инфекциям не исключается возможность заражения при контакте с больным или его вещами. Данное наблюдение в первую очередь основано на распространенности РЛ среди членов одной семьи [29, 30]. Тем не менее, по общему мнению, как в научной литературе, так и в открытых источниках, РЛ не считается контагиозным заболеванием. При этом случаи семейного заболевания объясняются генетической предрасположенностью на уровне структуры кожи, либо особенностей местного иммунитета. Данных по генетическим особенностям РЛ в доступной литературе нет. Мнение об отсутствии контагиозности малассезии в первую очередь основано на присутствии дрожжей Malassezia на коже всех людей. Тем не менее дрожжевая форма действительно может быть безопасна, а мицеллярная вполне может передаваться через травмированные участки кожи.
Более того, методом полимеразной цепной реакции (ПЦР) грибы определяются не только на коже, но и в различных биологических жидкостях, например в отделяемом из носовых ходов, полости рта, кишечнике человека [31, 32]. При благоприятных условиях наблюдается повышенная пролиферация Malassezia и переход в мицеллярную форму, способную распространяться по коже. Потенциально возможно слияние различных дрожжевых штаммов малассезии, что приводит к формированию микробных биопленок [32].
Несмотря на общепринятое мнение об отсутствии контагиозности гриба Malassezia, рекомендуется соблюдатье гигиену тела, использовать индивидуальные предметы (расчески, полотенца, мочалки, обувь, одежда, постельное белье и др.); поддерживать кислый pH кожи (протирание салициловым спиртом или подкисленной водой); профилактически использоватье перспиранты и в теплое время года периодически применять противогрибковые гели. Известны случаи заражения от постоянного полового партнера, особенно при отсутствии лечения и соблюдения профилактических мер.
Люди с иммунным дефицитом подвержены риску развития не только РЛ, но и других заболеваний. Для таких людей желательна дезинфекция одежды, головных уборов, нательного и постельного белья путем кипячения в 2%-ном мыльно-содовом растворе и проглаживания горячим утюгом с паром.
При первых проявлениях заболевания пациентам следует избегать высокой температуры и влажности окружающей среды, потливости, стресса. Рекомендуется не носить синтетические ткани, повысить уровень гигиены и обратиться к врачу-дерматологу. Медикаментозное лечение РЛ эффективно, однако заболевание часто рецидивирует, поэтому профилактические меры могут быть необходимы в течение длительного периода.
Клинические проявления
Диагностика РЛ основывается исключительно на клинических проявлениях и практически никогда не требует биопсии. Диагноз «РЛ» может быть поставлен на основании характерной клинической картины в виде гипер- или гипопигментированных, мелко шелушащихся пятен или бляшек [21, 33]. Люминесцентная диагностика с помощью лампы Вуда позволяет выявить золотисто-желтую, желто-зеленую или медно-оранжевую флуоресценцию при значительной зоне роста мицелия. Для ~50% пациентов флуоресценция не характерна. При дерматоскопии выявляют повышенное шелушение кожи у 80–85% больных. Признак «контрастного ореола» и характерное контрастное гало-кольцо вокруг первично измененной пигментации также наблюдаются часто (60–70%) [34, 35].
В качестве дополнительного диагностического теста можно использовать пробу Бальцера, обрабатывая пораженные участки кожи 3–5%-ным йодным раствором. Очаги поражения окрашиваются интенсивнее, чем здоровая кожа. Микроскопическое исследование чешуек, обработанных 10–20%-ным раствором едкого калия, позволит выявить споры и гифы малассезии.
Европейская академия дерматологии рекомендует при прямой микроскопии окрашивание Паркер блю, по Граму, метиленовым синим, раствором Мей – Грюнвальда –Гимзы и чикагским небесно-голубым [33].
По типу сыпи можно выделить эритематозно-сквамозную, инвертную, эритразмоидную, фолликулярную, витилигинозную, уртикароподобную, стертую, лихеноидную и цирцинатную формы РЛ.
Терапия разноцветного лишая
Согласно Клиническим рекомендациям РФ 2020 г. по лечению РЛ (проект), при ограниченных формах заболевания используется наружная (топическая терапия) (табл. 3) [21].
Основными препаратами в терапии РЛ являются различные производные имидазола (табл. 3, 4, рис. 2А). Азолы изменяют проницаемость клеточных мембран, что приводит к лизису грибов. Дополнительно рекомендованы Тербинафин, препарат группы аллиламинов (рис. 2B), и Пиритион цинка (рис. 2C). Тербинафин снижает синтез стеролов грибами. Пиритион цинка является комплексным соединением, содержащим цинк, предположительно блокирующий протонный насос у грибов и бактерий. Последние данные предполагают перехват железа с высвобождением цинка. Циклопирокс является синтетическим препаратом с неизвестным механизмом действия. В медицине все эти препараты используют при лечении РЛ, псориаза, экземы, микроспории (стригущего лишая), микоза стоп, синдрома сухости кожи, атопического дерматита, опоясывающего лишая и витилиго.
Таблица 3. Рекомендации Российского общества дерматовенерологов и косметологов по терапии разноцветного лишая [21]
| Препараты | Использование | Противопоказания |
| Производные имидазола (азолы) | ||
| Миконазол | крем 2 раза в сутки в течение 3 нед. | противопоказан детям до 12 лет |
| Бифоназол | 1% крем или 1% раствор 1 раз в сутки в течение 2–3 нед. | противопоказан детям до 1 года |
| Кетоконазол | крем 1 раз в сутки в течение 2–3 нед. | противопоказан детям до 12 лет |
| Клотримазол | крем, раствор 1–2 раза в сутки в течение 1–3 нед. | нет |
| Оксиконазол | крем 1–2 раза в сутки в течение 2 нед. | противопоказан детям до 8 лет |
| Другие препараты | ||
| Цинк пиритион | 2% крем 2 раза в день, 0,2% аэрозоль 2–3 раза в день в течение 2–3 нед. | противопоказан детям до 1 года |
| Тербинафин | крем, раствор 1–2 раза в сутки в течение 3 недель | применение у детей возможно согласно режиму дозирования |
| Циклопирокс | 1,5% шампунь 2–3 раза в неделю в течение 2–3 нед. | противопоказан детям до 10 лет |
Рисунок 2. Структура противогрибковых препаратов в терапии разноцветного лишая
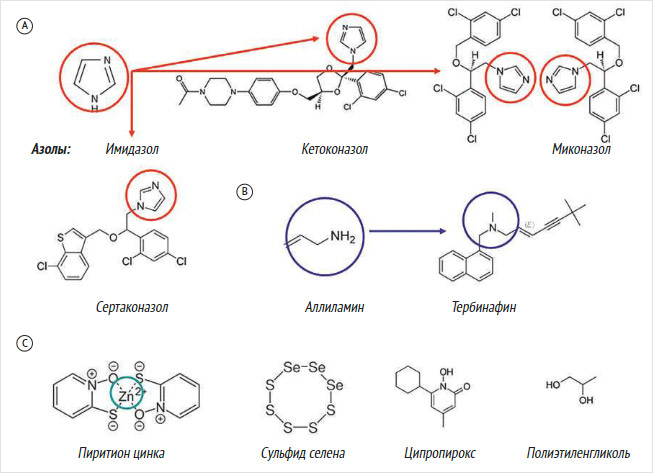
А – основная группа относится к азолам – препаратам, разработанным на основе имидазола (имидазольное кольцо отмечено красным); B – тербинафин – препарат на основе аллиламина (синее кольцо); C – дополнительные средства профилактики заболевания. Жирным шрифтом выделены терапевтические препараты
Европейское общество клинической микробиологии и инфекционных заболеваний приводит рекомендации для пациентов с иммунным дефицитом и сопутствующими заболеваниями печени (табл. 4) [33]. Уровень рекомендаций рабочей группы EADV Mycology Task Force по РЛ определен с использованием системы оценок от A до D:
A: решительно поддерживает рекомендацию по применению.
B: умеренно поддерживает рекомендацию по применению.
C: в незначительной степени поддерживает рекомендацию по применению.
D: поддерживает рекомендацию против использования.
Основными препаратами, рекомендованными Европейской рабочей группой, также являются азолы, пиритион цинка и циклопирокс. Дополнительно предлагается использовать сульфид селена и спирт полиэтиленгликоль (рис. 2В). Эффективность этих препаратов оспаривается [36], тем не менее Европейская рабочая группа отнесла их к классу А. В Европейских рекомендациях к классу С отнесен изотретиноин, производное витамина А (13-цис-ретиноевая кислота).
В российских рекомендациях не оговаривается терапия пациентов с иммунным дефицитом и сопутствующими заболеваниями печени. В целом при тяжелых случаях рекомендованы системные азолы, которые позволяют существенно сократить сроки лечения и предотвратить частоту развития рецидивов.
Таблица 4. Рекомендации Европейского общества клинической микробиологии и инфекционных заболеваний по терапия разноцветного лишая
| Для иммунокомпетентных больных | При иммунном дефиците | При сопутствующих заболеваниях печени |
| Рекомендация класса A | ||
| 1. Азолы для местного применения 1–2 раза в день в течение 2–4 нед. 2. Сульфид селена один раз в день в течение 3 дней, затем один раз в неделю с перерывами 3. Гель Циклопирокс 0,77% или крем 1,5% или шампунь 1,5% два раза в день в течение 2–4 нед. 4. Пропиленгликоль 50% в воде два раза в день в течение 3 нед. 5. Пиритион цинка 1% 1–2 раза в день в течение 2–4 нед. | 1. Итраконазол 100–200 мг ежедневно в течение 1–4 нед. 2. Флуконазол 100–200 мг ежедневно в течение 2–3 нед. или 300 мг еженедельно в течение 3 нед. | 1. Азолы для местного применения 1–2 раза в день в течение 2–4 нед. 2. Сульфид селена один раз в день в течение 3 дней, затем один раз в неделю с перерывами 3. Гель Циклопирокс 0,77% или 1,5% крем или шампунь 1,5% два раза в день в течение 2–4 нед. 4. Пропиленгликоль 50% в воде два раза в день в течение 3 нед. 5. Пиритион цинка 1–2 раза в день в течение 2–4 нед. |
| Рекомендация класса B | ||
| 1. Флуконазол по 200 мг в день в течение 1–2 нед. или по 200–300 мг в неделю в течение 3 нед. 2. Итраконазол по 200 мг в день в течение 1–2 нед. | 1. Азолы для местного применения 1–2 раза в день в течение 2–4 нед. 2. Сульфид селена один раз в день в течение 3 дней, затем один раз в неделю с перерывами 3. Гель Циклопирокс 0,77%, крем 1,5% или шампунь 1,5% два раза в день в течение 2–4 нед. 4. Пропиленгликоль 50% в воде два раза в день в течение 3 нед. 4. Пиритион цинка 1% 1–2 раза в день в течение 2–4 нед. | 1. Итраконазол 100–200 мг ежедневно в течение 1–2 нед. 2. Флуконазол 150–300 мг еженедельно в течение 2 нед. |
| Рекомендация класса С | ||
| 1. Тербинафин в виде спрея два раза в день в течение 2–4 нед. 2. В комбинации с комедолитиками или местными противогрибковыми препаратами 3. Изотретиноин 0,65–1,00 мг/кг/сут в течение 3–4 мес. 4. Малоинвазивная ФДТ – три сеанса через неделю по 7,5 мин | Сочетание местного и перорального применения | |
В последние годы высокую клиническую эффективность при меньшем количестве побочных эффектов показывает азольный препарат сертаконазол, производное имидазола и бензотиофена, с широким спектром действия. Благодаря наличию двух активных центров сертаконазол является наиболее эффективным антимикотическим препаратом азолового ряда. Двойная прогрессивная структура позволяет сертаконазолу оказывать комплексное действие: фунгицидное, фунгистатическое, антибактериальное, противовоспалительное и противозудное [37]. Сертаконазол действует, главным образом, за счет ингибирования синтеза эргостерола, повреждая клеточную стенку грибов. В работе S.R. Georgescu et al. проведен метаанализ данных эффективности 2%-ного крема с сертаконазолом по сравнению с другими топическими препаратами при лечении пациентов с себорейным дерматитом, в патогенезе которого также значимую роль играет малассезия. Через 28 дней после начала лечения было показано, что сертаконазол значительно эффективнее увеличивал долю пациентов с легкой формой, чем при лечении другими исследованными препаратами (гидрокортизон, кетоконазол, клотримазол, метронидазол, пимекролимус и такролимус) [38].
В Европе сертаконазол показан для лечения РЛ, а также дерматофитий, кандидоза кожи и себорейного дерматита волосистой части головы, а в России и США сертаконазол пока не вошел в клинические рекомендации по терапии РЛ. Однако в клинических испытаниях на пациентах с поверхностными микозами 2%-ный крем с сертаконазолом был более эффективен по сравнению 2%-ным кремом с миконазолом [39]. Показано, что противогрибковая активность сертаконазола сохраняется против клинических изолятов дерматофитов, нечувствительных к другим азолам [39].
J. Nasarre et al. в 1992 г. в своей работе проводили сравнение эффективности лечения разноцветного лишая 1%- или 2%-ным кремом сертаконазола. В рандомизированном двойном слепом исследовании участвовал 21 больной, 10 из них получали 2%-ный крем сертаконазола дважды в день в течение 4 нед., такая же схема использовалась в группе сравнения. К концу лечения в обеих группах было зарегистрировано полное клинико-микологическое излечение [40]. Индийский дерматолог Т. Arif в 2015 г. опубликовал редкое наблюдение акрального разноцветного лишая, поражающего кисти. Лечение сертаконазолом дважды в день в течение 2 нед. привело к излечению, при этом гиперпигментация отдельных очагов полностью прошла через 2–3 мес. [41]. Еще одно опубликованное рандомизированное сравнительное исследование индийских авторов L. Tatavarthi et al. 2015 г. было посвящено сопоставлению 2%-ного крема сертаконазола и 1% ного крема клотримазола в лечении разноцветного лишая. Под наблюдением находилось 110 пациентов, они были разделены на равные группы (n = 55), в каждой из них препарат назначали дважды в день в течение 4 нед. Клинико-микологическую оценку эффективности проводили как по окончании лечения, так и через 2 нед. последующего наблюдения. К концу периода лечения клиническое излечение было достигнуто у 42 больных (82,3%) в группе сертаконазола и у 30 (61,2%) – в группе клотримазола, различия были достоверны при p = 0,001. Микологические показатели излечения составили 86,3% в группе сертаконазола и 67,4% в группе клотримазола; различия оказались достоверными при p = 0,002. В группе клотримазола 4 пациента отметили ухудшение клинической симптоматики в ходе лечения (8%), в группе сертаконазола такой динамики не отмечалось, также в группе сертаконазола не отмечалось и рецидивов после лечения [42].
В России в рамках программы импортозамещения АО «Акрихин» разработал и начал выпуск сертаконазола 2% крем под торговой маркой Акримиколь. Акримиколь содержит эмолентную, увлажняющую, успокаивающую и смягчающую основу [43]. Препарат рекомендован для терапии различных дерматофитий: микозов голеней, стоп и кистей; туловища; бороды; кандидоза кожи и ногтей; РЛ. Благодаря полигликозированным насыщенным глицеридам в основе препарата, активное вещество легко проникает через эпидермальный барьер, что важно для гидрофобной молекулы сертаконазола [44]. Л.В. Силиной в 2024 г. была проведена оценка эффективности сертаконазола крема в терапии разноцветного лишая у 55 студентов обоего пола. Пациенты наносили 2%-ный сертаконазол крем на кожу туловища и плеч дважды в день утром и вечером в течение трех недель. По истечению сроков терапии наблюдалось клиническое и лабораторное выздоровление, побочные эффекты отсутствовали [45, с. 118–119].
Заключение
Разноцветный лишай возникает в результате роста мицелия гриба Malassezia в поверхностных слоях кожи, выявляется также в биологических жидкостях больного, чаще встречается в странах с жарким климатом и считается неконтагиозным заболеванием. Приведенные данные показывают, что контагиозность гриба не исключена и зависит от состояния кожи, а именно наличия патологий ЖКТ и диабета. Рекомендовано соблюдать гигиенические меры, а также при первых проявлениях обращаться к врачам.
Исследованиями из разных стран показана высокая этиологическая и клиническая эффективность сертаконазола в лечении разноцветного (отрубевидного) лишая. Современный лекарственный препарат Акримиколь – 2% сертаконазол крем с двойной структурой для лечения поверхностных грибковых инфекций кожи и РЛ – может способствовать снижению заболеваемости микозами. Вместе с тем процесс распространения и передачи от больного здоровым является недостаточно изученным и, соответственно, актуальным для профилактики распространения разноцветного лишая.
Список литературы / References
Развернуть
- Karray M, McKinney WP. Tinea Versicolor. In: StatPearls. Treasure Island (FL): StatPearls Publishing; 2024.
- Diongue K, Kebe O, Faye MD, Samb D, Diallo MA, Ndiaye M et al. MALDI-TOF MS identification of Malassezia species isolated from patients with pityriasis versicolor at the seafarers' medical service in Dakar, Senegal. J Mycol Med. 2018;28(4):590-593. https://doi.org/10.1016/j.mycmed.2018.09.007.
- Leung AKC. Pityriasis versicolor. In: Lang F (ed.). The Encyclopedia of Molecular Mechanisms of Disease. Berlin: Springer-Verlag; 2009.
- Renati S, Cukras A, Bigby M. Pityriasis versicolor. BMJ. 2015;350:h1394. https://doi.org/10.1136/bmj.h1394.
- Gupta AK, Batra R, Bluhm R, Faergemann J. Pityriasis versicolor. Dermatol Clin. 2003;21(3):413-429. https://doi.org/10.1016/s0733-8635(03)00039-1.
- Leung AK, Barankin B, Lam JM, Leong KF, Hon KL. Tinea versicolor: an updated review. Drugs Context. 2022;11:2022-9-2. https://doi.org/10.7573/dic.2022-9-2.
- Karakaş M, Turaç-Biçer A, Ilkit M, Durdu M, Seydaoğlu G. Epidemiology of pityriasis versicolor in Adana, Turkey. J Dermatol. 2009;36(7):377-382. https://doi.org/10.1111/j.1346-8138.2009.00663.x.
- Jena DK, Sengupta S, Dwari BC, Ram MK. Pityriasis versicolor in the pediatric age group. Indian J Dermatol Venereol Leprol. 2005;71(4):259-261. https://doi.org/10.4103/0378-6323.16618.
- Jubert E, Martin-Santiago A, Bernardino M, Bauza A. Neonatal pityriasis versicolor. Pediatr Infect Dis J. 2015;34(3):329-330. https://doi.org/10.1097/INF.0000000000000568.
- Leung AKC, Barankin B. Tinea versicolor in a 69-year-old man: an uncommon finding. Sch J Med Case Rep. 2015;3(10):993-994.
- Kallini JR, Riaz F, Khachemoune A. Tinea versicolor in dark-skinned individuals. Int J Dermatol. 2014;53(2):137-141. https://doi.org/10.1111/ijd.12345.
- Saunte DML, Gaitanis G, Hay RJ. Malassezia-Associated Skin Diseases, the Use of Diagnostics and Treatment. Front Cell Infect Microbiol. 2020;10:112. https://doi.org/10.3389/fcimb.2020.00112.
- Singla P, Sharma NR, Mane P, Patil A, Sangwan J, Sharma S. Epidemiological, clinical and mycological characteristics of pityriasis versicolor: Results of a study from a teaching hospital in rural part of Northern India. J Family Med Prim Care. 2022;11(9):5236-5240. https://doi.org/10.4103/jfmpc.jfmpc_2317_21.
- Абдуллоева МА, Зоиров ПТ. Современный взгляд на разноцветный лишай: некоторые аспекты патогенеза и клинические особенности течения в условиях жаркого климата. Вестник Авиценны. 2017;19(1):31-36. https://doi.org/10.25005/2074-0581-2017-19-1-31-36.
- Chebil W, Haouas N, Chaabane-Banaoues R, Remadi L, Chargui N, M'rad S et al. Epidemiology of Pityriasis versicolor in Tunisia: Clinical features and characterization of Malassezia species. J Mycol Med. 2022;32(2):101246. https://doi.org/10.1016/j.mycmed.2022.101246.
- Troccaz M, Borchard G, Vuilleumier C, Raviot-Derrien S, Niclass Y, Beccucci S, Starkenmann C. Gender-specific differences between the concentrations of nonvolatile (R)/(S)-3-methyl-3-sulfanylhexan-1-Ol and (R)/(S)-3-hydroxy-3-methyl-hexanoic acid odor precursors in axillary secretions. Chem Senses. 2009;34(3):203-210. https://doi.org/10.1093/chemse/bjn076.
- Lee HJ, Kim M. Skin Barrier Function and the Microbiome. Int J Mol Sci. 2022;23(21):13071. https://doi.org/10.3390/ijms232113071.
- De Pessemier B, Grine L, Debaere M, Maes A, Paetzold B, Callewaert C. Gut-Skin Axis: Current Knowledge of the Interrelationship between Microbial Dysbiosis and Skin Conditions. Microorganisms. 2021;9:353. https://doi.org/10.3390/microorganisms9020353.
- Bosman ES, Albert AY, Lui H, Dutz JP, Vallance BA. Skin Exposure to Narrow Band Ultraviolet (UVB) Light Modulates the Human Intestinal Microbiome. Front Microbiol. 2019;10:2410. https://doi.org/10.3389/fmicb.2019.02410.
- Škrha JJr, Horová E, Šoupal J, Valeriánová A, Malík J, Prázný M et al. Skin autofluorescence corresponds to microvascular reactivity in diabetes mellitus. J Diabetes Complications. 2022;36(7):108206. https://doi.org/10.1016/j.jdiacomp.2022.108206.
- Кубанов АА, Тлиш ММ, Ласеев ДИ, Моррисон АВ, Слесаренко МА, Еремина МГ и др. Разноцветный лишай: клинические рекомендации. М.; 2020. 22 с.
- White TC, Findley K, Dawson TLJr, Scheynius A, Boekhout T, Cuomo CA et al. Fungi on the skin: dermatophytes and Malassezia. Cold Spring Harb Perspect Med. 2014;4(8):019802. https://doi.org/10.1101/cshperspect.a019802.
- Magiatis P, Pappas P, Gaitanis G, Mexia N, Melliou E, Galanou M et al. Malassezia yeasts produce a collection of exceptionally potent activators of the Ah (dioxin) receptor detected in diseased human skin. J Invest Dermatol. 2013;133(8):2023-2030. https://doi.org/10.1038/jid.2013.92.
- Fiore A, Murray PJ. Tryptophan and indole metabolism in immune regulation. Curr Opin Immunol. 2021;70:7-14. https://doi.org/https//doi.org/10.1016/j.coi.2020.12.001.
- Sevilla A, Cheret J, Slominski RM, Slominski AT, Paus R. Revisiting the role of melatonin in human melanocyte physiology: A skin context perspective. J Pineal Res. 2022;72(3):e12790. https://doi.org/10.1111/jpi.12790.
- Elbendary A, Abdel-Halim MRE, Youssef R, Abdel Halim D, Elmasry MF, Gad A, El Sharkawy DA. Hypopigmented lesions in pityriasis lichenoides chronica patients: Are they only post-inflammatory hypopigmentation? Australas J Dermatol. 2022;63(1):68-73. https://doi.org/10.1111/ajd.13746.
- Grimes P, Bhawan J, Howell M, Desai S, Coryell E, Einziger M et al. Histopathological Changes Induced by Malassezin: A Novel Natural Microbiome Indole for Treatment of Facial Hyperpigmentation. J Drugs Dermatol. 2022;21(2):141-145. https://doi.org/10.36849/jdd.6596.
- Mexia N, Gaitanis G, Velegraki A, Soshilov A, Denison MS, Magiatis P. Pityriazepin and other potent AhR ligands isolated from Malassezia furfur yeast. Arch Biochem Biophys. 2015;571:16-20. https://doi.org/10.1016/j.abb.2015.02.023.
- Gupta AK, Kogan N, Batra R. Pityriasis versicolor: a review of pharmacological treatment options. Expert Opin Pharmacother. 2005;6(2):165-178. https://doi.org/10.1517/14656566.6.2.165.
- Ianiri G, Heitman J. Approaches for Genetic Discoveries in the Skin Commensal and Pathogenic Malassezia Yeasts. Front Cell Infect Microbiol. 2020;10:393. https://doi.org/10.3389/fcimb.2020.00393.
- Xu H, Dongari-Bagtzoglou A. Shaping the oral mycobiota: interactions of opportunistic fungi with oral bacteria and the host. Curr Opin Microbiol. 2015;26:65-70. https://doi.org/10.1016/j.mib.2015.06.002.
- de Hoog S, Monod M, Dawson T, Boekhout T, Mayser P, Graser Y. Skin Fungi from Colonization to Infection. Microbiol Spectr. 2017;5(4). https://doi.org/10.1128/microbiolspec.FUNK-0049-2016.
- Henning MAS, Hay R, Rodriguez-Cerdeira C, Szepietowski JC, Piraccini BM, Ferreiros MP et al. Position statement: Recommendations on the diagnosis and treatment of Malassezia folliculitis. J Eur Acad Dermatol Venereol. 2023;37(7):1268-1275. https://doi.org/10.1111/jdv.18982.
- Kaur I, Jakhar D, Singal A. Dermoscopy in the Evaluation of Pityriasis Versicolor: A Cross Sectional Study. Indian Dermatol Online J. 2019;10(6):682-685. https://doi.org/10.4103/idoj.IDOJ_502_18.
- Theelen B, Cafarchia C, Gaitanis G, Bassukas ID, Boekhout T, Dawson TLJr. Malassezia ecology, pathophysiology, and treatment. Med Mycol. 2018;56(1):10-25. https://doi.org/10.1093/mmy/myx134.
- Naldi L, Diphoorn J. Seborrhoeic dermatitis of the scalp. BMJ Clin Evid. 2015;2015:1713.
- Хамаганова ИВ, Кашеваров ДФ, Маляренко ЕН, Максимова МВ. Применение сертаконазола в амбулаторной практике. РМЖ. 2018;8(II):87-91. Режим доступа: https://www.rmj.ru/articles/dermatologiya/Primenenie_sertakonazola_v_ambulatornoy_praktike/?utm_source=yandex.ru&utm_medium=organic&utm_campaign=yandex.ru&utm_referrer=yandex.ru.
- Georgescu SR, Mitran CI, Mitran MI, Amuzescu A, Matei C, Tampa M. A Meta-Analysis on the Effectiveness of Sertaconazole 2% Cream Compared with Other Topical Therapies for Seborrheic Dermatitis. J Pers Med. 2022;12(9):1540. https://doi.org/10.3390/jpm12091540.
- Croxtall JD, Plosker GL. Sertaconazole: a review of its use in the management of superficial mycoses in dermatology and gynaecology. Drugs. 2009;69(3):339-359. https://doi.org/10.2165/00003495-200969030-00009.
- Nasarre J, Umbert P, Herrero E et al. Therapeutic efficacy and safety of the new antimycotic sertaconazole in the treatment of Pityriasis versicolor. Arzneimittelforschung. 1992;42(5A):764-767. Available at: https://pubmed.ncbi.nlm.nih.gov/1627203.
- Arif T. Acral pityriasis versicolor - a rare clinical presentation. Our Dermatol Online. 2015;2:196-197.
- Tatavarthi L, Ramachandra B, Subba Rao D, Srinivasulu G. Clinical evaluation of efficacy of sertaconazole 2% cream in treatment of pityriasis versicolor and a comparision with that of clotrimazole 1% cream. J Evol Med Dent Sci. 2015;4(27):4668-4675. https://doi.org/10.14260/jemds/2015/675.
- Barnes TM, Mijaljica D, Townley JP, Spada F, Harrison IP. Vehicles for Drug Delivery and Cosmetic Moisturizers: Review and Comparison. Pharmaceutics. 2021;13(12):2012. https://doi.org/10.3390/pharmaceutics13122012.
- Sheu M-T, Hsia A, Ho H-O. Polyglycolized saturated glyceride as a carrier and enhancer for drug penetration. J Chin Pharmaceutical Sci. 2001;53(3):107-118.
- Силина ЛВ. Оценка эффективности применения сертаконазола крема в терапии разноцветного лишая. В: Сергеев ЮВ (ред.). Успехи медицинской микологии: материалы Международного микологического форума. Москва, 22-23 мая 2024 г. М.: Национальная академия микологии; 2024. 312 с.








