Содержание
- Общее понимание проблемы гломерулонефрита
- Этиология гломерулонефрита
- Эпидемиология гломерулонефрита
- Патофизиология гломерулонефрита
- Структурные изменения при гломерулонефрите
- Гистопатология гломерулонефрита
- Проявления гломерулонефрита
- Диагностика гломерулонефрита
- Лечение гломерулонефрита
- Особенности лечения нефритического гломерулонефрита
- Особенности лечения нефротического гломерулонефрита
- Дифференциальная диагностика гломерулонефрита
- Прогноз гломерулонефрита
- Осложнения гломерулонефрита
Термин «гломерулонефрит» охватывает группу заболеваний почек, характеризующихся иммуноопосредованным повреждением базальной мембраны, мезангия или эндотелия капилляров, приводящим к гематурии, протеинурии и азотемии. Острые формы гломерулонефрита (ГН) могут быть результатом как первичной почечной причины, так и вторичного заболевания, вызывающего почечные проявления.
Общее понимание проблемы гломерулонефрита
Структурная и функциональная единица почки — нефрон — состоит из почечного тельца (клубочка, окруженного капсулой Боумена) и почечных канальцев. Каждая почка взрослого человека содержит около миллиона нефронов. Окончатый эндотелий образует внутренний слой клубочка, за которым следует слой, состоящий из различных внеклеточных белков, образующих сетку, называемую клубочковой базальной мембраной. Наружный слой состоит из висцеральных эпителиальных клеток, подоцитов и мезангиальных клеток. Сложная конструкция обеспечивает основу для непрерывной объемной фильтрации плазмы на клубочковом уровне.Термин «гломерулонефрит» охватывает группу заболеваний почек, характеризующихся иммуноопосредованным повреждением базальной мембраны, мезангиума или эндотелия капилляров, что приводит к гематурии, протеинурии и азотемии. Острые формы гломерулонефрита (ГН) могут быть результатом как первичной почечной причины, так и вторичного заболевания, вызывающего почечные проявления. Например, острый постстрептококковый гломерулонефрит (ПСГН) является типичным примером острого гломерулонефрита, вторичного по отношению к стрептококковой инфекции. Аналогично, инфекция Staphylococcus aureus также может привести к гломерулонефриту. Однако в последнее время в большинстве развитых стран возросла заболеваемость гломерулонефритом, ассоциированным со стафилококком, в отличие от снижения ПСГН.
Большинство форм гломерулонефрита считаются прогрессирующими заболеваниями. Без своевременной терапии развивается хронический гломерулонефрит (характеризуется прогрессирующим поражением клубочков и тубулоинтерстициальным фиброзом, приводящим к снижению скорости клубочковой фильтрации). Это приводит к задержке уремических токсинов с последующим прогрессированием в хроническую болезнь почек (ХБП) и терминальную стадию болезни почек (ТХПН) вместе с сопутствующими сердечно-сосудистыми заболеваниями.
Этиология гломерулонефрита
Этиологическую классификацию гломерулонефрита можно провести на основании клинической картины: от тяжелой протеинурии (>3,5 г/сут) и отеков, характерных для нефротического синдрома, до нефритического синдрома, при котором гематурия и гипертензия более выражены, а протеинурия менее выражена.Нефротический гломерулонефрит
- Болезнь с минимальными изменениями
- Фокальный сегментарный гломерулосклероз
- Мембранопролиферативный гломерулонефрит
- Мембранозная нефропатия
- ВИЧ-ассоциированная нефропатия
- Диабетическая нефропатия
- Амилоидоз
- IgA нефропатия
- Пурпура Шенляйна-Геноха
- Постстрептококковый гломерулонефрит
- Антигломерулярная болезнь базальной мембраны
- Быстропрогрессирующий гломерулонефрит
- Гранулематоз Вегенера
- Эозинофильный гранулематоз с полиангиитом
- Узелковый полиартериит
- Идиопатический серповидный гломерулонефрит
- Синдром Гудпасчера
- Волчаночный нефрит
- Инфекция гепатита С
- Мембранопролиферативный гломерулонефрит (типичная картина – острый нефритический синдром, однако иногда дополнительно могут встречаться признаки, напоминающие нефротический синдром)
Эпидемиология гломерулонефрита

Гломерулонефрит составляет от 25% до 30% всех случаев терминальной стадии почечной недостаточности — около четверти пациентов имеют нефритический синдром. Прогрессирование в большинстве случаев происходит относительно быстро, и терминальная стадия заболевания почек может наступить в течение недель или месяцев после начала острого нефритического синдрома.
Было обнаружено, что IgA-нефропатия является наиболее распространенной причиной гломерулонефрита во всем мире. Однако заболеваемость постстрептококковым гломерулонефритом снизилась в большинстве развитых стран. Как сообщают японские исследователи, пик заболеваемости постинфекционным гломерулонефритом в их стране пришелся на 1990-е годы.
Постстрептококковый гломерулонефрит, на долю которого приходилось почти все случаи постинфекционного ГН в 1970-е годы, с 1990-х годов снизился примерно до 40–50%, в то время как процент нефритов, связанных с золотистым стафилококком, вырос до 30%. Также стало больше гломерулонефрита, связанного с вирусом гепатита С.
Постстрептококковый гломерулонефрит остается гораздо более распространенным в таких регионах, как Карибский бассейн, Африка, Индия, Пакистан, Папуа-Новая Гвинея, Южная Америка и Малайзия. В Порт-Харкорте, Нигерия, острый гломерулонефрит в детской возрастной группе 3–16 лет составлял 15,5 случаев в год при соотношении мужчин и женщин 1,1:1; в настоящее время оно не сильно отличается.
Исследование, проведенное в Эфиопии региональным диализным центром, показало, что острый гломерулонефрит является второй наиболее распространенной причиной острой почечной недостаточности, требующей диализа, составляя около 22% случаев. Географические и сезонные различия в частоте возникновения ПСГН более выражены для глоточно-ассоциированного ГН, чем для кожно-ассоциированного заболевания.
Демография, связанная с возрастом, полом и расой. Острый нефрит может возникнуть в любом возрасте, включая младенческий. Постстрептококковый гломерулонефрит обычно развивается у детей в возрасте 5–15 лет. Лишь 10% случаев встречаются у пациентов в возрасте 40 лет и старше. Вспышки распространены у детей в возрасте около шести лет. Острый гломерулонефрит чаще поражает мужчин, чем женщин, при этом соотношение мужчин и женщин составляет 2:1. Постинфекционный гломерулонефрит не имеет предрасположенности к расовым или этническим группам.
Патофизиология гломерулонефрита

Цели иммуноопосредованного повреждения различаются в зависимости от типа ГН. Например, при гломерулонефрите, ассоциированном со стафилококком, наблюдаются отложения комплемента IgA и C3.
Одной из мишеней является сама базальная мембрана клубочка или какой-либо антиген, попавший в нее, как при постстрептококковой инфекции. Такие реакции антиген-антитело могут носить системный характер, при этом гломерулонефрит возникает как один из компонентов болезненного процесса, например, при системной красной волчанке (СКВ) или IgA-нефропатии. С другой стороны, при васкулите мелких сосудов основным виновником являются клеточно-опосредованные иммунные реакции, а не реакции антиген-антитело. Здесь Т-лимфоциты и макрофаги наводняют клубочки, что приводит к повреждению.
Эти инициирующие события активируют общие воспалительные пути, т.е. систему комплемента и каскад свертывания крови. Генерация провоспалительных цитокинов и продуктов комплемента, в свою очередь, приводит к пролиферации гломерулярных клеток. Цитокины, такие как фактор роста тромбоцитов, также высвобождаются, что в конечном итоге вызывает гломерулосклероз. Это событие наблюдается в тех ситуациях, когда антиген присутствует в течение более длительных периодов времени, например, при вирусной инфекции гепатита С. Когда антиген быстро выводится, как при постстрептококковом ГН, разрешение воспаления более вероятно.
Структурные изменения при гломерулонефрите
Структурно клеточная пролиферация вызывает увеличение клеточности пучка клубочков за счет избытка эндотелиальных, мезангиальных и эпителиальных клеток. Пролиферация может быть двух типов:При внекапиллярной пролиферации париетальные эпителиальные клетки пролиферируют, вызывая образование полулуний, характерное для некоторых форм быстро прогрессирующего гломерулонефрита.
Утолщение базальной мембраны клубочков при световой микроскопии проявляется в виде утолщения стенок капилляров. Однако при электронной микроскопии это может выглядеть как следствие утолщения собственно базальной мембраны, например, сахарного диабета или электронно-плотных отложений либо на эпителиальной, либо на эндотелиальной стороне базальной мембраны. Могут существовать различные типы электронно-плотных отложений, соответствующие области отложения иммунных комплексов, такие как субэндотелиальные, субэпителиальные, внутримембранозные и мезангиальные. Особенности необратимого повреждения включают гиалинизацию или склероз, который может быть очаговым, диффузным, сегментарным или глобальным.
Функциональные изменения включают в себя следующее:
Это приводит к увеличению внутрисосудистого объема, отекам и системной артериальной гипертензии.
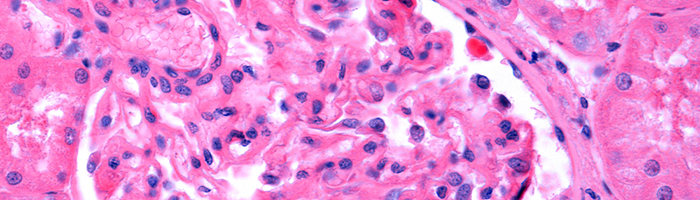
Гистопатология гломерулонефрита

Проявления гломерулонефрита
Крайне важно собрать подробный анамнез, сосредоточив внимание на выявлении какой-либо основной причины гломерулонефрита, такой как системное заболевание или недавняя инфекция. Преимущественно больные острым гломерулонефритом относятся к детской возрастной группе от 2 до 14 лет, у которых на фоне постстрептококковой инфекции остро развивается периорбитальная отечность и отек лица. Моча обычно темная, пенистая или скудная, а артериальное давление может быть высоким. Неспецифические симптомы включают общую слабость, лихорадку, дискомфорт в животе и недомогание.При остром гломерулонефрите, ассоциированном со стафилококковой инфекцией, пациентом чаще является мужчина среднего и старшего возраста, у которого часто диагностирован сахарный диабет. Начало может совпадать с инфекцией, такой как пневмония, эндокардит, остеомиелит или кожная инфекция, вызванная метициллин-резистентным золотистым стафилококком. Часто присутствует гематурия.
Следует собрать анамнез о начале и продолжительности заболевания. Начало симптомов часто внезапное. При остром постинфекционном ГН до клинической картины обычно имеется латентный период продолжительностью до трех недель. Однако латентный период варьирует. Обычно это одна-две недели для случаев, возникших после инфекции глотки, и две-четыре недели, когда причиной является постдермальная инфекция, такая как пиодермия. Нефрит возникает в течение одного-четырех дней после стрептококковой инфекции и обычно означает уже существовавшее заболевание почек.
Важно определить возможный этиологический агент. Недавняя лихорадка, боль в горле, артралгии, гепатит, замена клапана, путешествие или внутривенное употребление наркотиков могут быть связаны с этим. Также важна оценка исходов заболевания, таких как потеря аппетита, зуд, усталость, тошнота, отек лица, периферические отеки и одышка.
По мере снижения скорости клубочковой фильтрации (СКФ) возникают такие симптомы, как отеки и гипертония, главным образом из-за последующей задержки соли и воды, вызванной активацией ренин-ангиотензин-альдостероновой системы. Некоторые симптомы возникают первично и включают:
Диагностика гломерулонефрита

Лабораторные исследования мочи. Моча обычно темная, удельный вес более 1,020 с эритроцитами и эритроцитами. Суточная экскреция белка с мочой и клиренс креатинина могут помочь установить степень почечной недостаточности и протеинурии.
Обычно полезны следующие параметры:
Почечная биопсия
Исследование поражений клубочков с помощью биопсии почек позволяет поставить диагноз гломерулонефрита путем ответа на следующие вопросы:
Лечение гломерулонефрита

Лечение гломерулонефрита в целом осуществляется двумя способами. Специфическое лечение основано на иммуносупрессии, которая, в свою очередь, определяется такими факторами, как:
При переходе в хроническую форму общее лечение проводится по схеме хронической болезни почек:

Постстрептококковый ГН: поддерживающее лечение и антибиотики для избавления от нефритогенных бактерий. Болезнь, связанная с ГБМ: доступные варианты включают плазмообмен, кортикостероиды, ритуксимаб и циклофосфамид. Быстропрогрессирующий гломерулонефрит (БПГН): БПГН лечат кортикостероидами и циклофосфамидом. Плазмофермент используется при анти-GBM/ANCA-васкулите.
При волчаночном нефрите можно применять моноклональные антитела, циклофосфамид, микофенолата мофетил, кортикостероиды и другие иммуномодулирующие препараты в различных комбинациях.
Особенности лечения нефротического гломерулонефрита
Болезнь с минимальными изменениями: преднизолон 1 мг/кг (от 4 до 16 недель). В случае рецидива можно использовать иммуносупрессию с большей интенсивностью или на более длительный срок. Эффективными вариантами являются циклофосфамид и ингибиторы кальциневрина.Фокально-сегментарный гломерулосклероз: лечение первоначально проводится ингибиторами АПФ/БРА и контролем АД. Ингибиторы кальциневрина, плазмаферез, кортикостероиды и ритуксимаб являются полезными вариантами лечения. Мембранопролиферативный ГН: лечение первоначально проводится ингибиторами АПФ/БРА и контролем АД. Иммуносупрессия полезна, если основная причина не обнаружена. В настоящее время продолжаются работы по блокированию или изменению активации C3.
Дифференциальная диагностика гломерулонефрита

Первичный гломерулонефрит, протекающий как нефротический синдром, у молодых пациентов, скорее всего, является болезнью минимальных изменений, тогда как у взрослых более вероятен мембранозный вариант. При вторичной категории следует исключить сахарный диабет.
Если нефритический синдром является основным проявлением у детей, он, вероятно, является постинфекционным. Однако у взрослых следует учитывать IgA-нефропатию. При системном васкулите с поражением клубочков причиной в младшей возрастной группе является пурпура Шенлейна-Геноха, тогда как у взрослых следует заподозрить гранулематоз с полиангиитом. Волчаночный нефрит чаще наблюдается у молодых женщин (от 20 до 30 лет).
Прогноз гломерулонефрита
Среди болезней нефритического спектра ПСГН имеет отличный прогноз, особенно у детей с полным выздоровлением, которое обычно происходит в течение 6–8 недель. У взрослых около 50% пациентов продолжают страдать снижением функции почек, гипертонией или стойкой протеинурией.Часто IgA-нефропатия имеет доброкачественное течение. У других постепенно развивается ТХПН, причем частота ТХПН увеличивается с возрастом. Прогноз в некоторой степени предсказуем на основании Оксфордской классификации. Кроме того, при поступлении протеинурия нефротического диапазона, гипертония, высокий уровень креатинина в сыворотке и распространенный кишечный фиброз почек указывают на плохой прогноз.
Пурпура Шенлейна-Геноха обычно является самоизлечивающимся заболеванием, которое демонстрирует отличный прогноз у пациентов без поражения почек. Большинство пациентов полностью выздоравливают через четыре недели. Долгосрочная заболеваемость пурпурой зависит от степени поражения почек. Примерно у 1% пациентов с пурпурой разовьется ТХПН, и им потребуется трансплантация почки.
При своевременном и энергичном лечении слабоиммунный ГН обычно проходит (75% случаев). Но если его не лечить, прогноз очень плохой.
Мембранопролиферативный гломерулонефрит неизбежно прогрессирует до ТХПН, несмотря на терапию. Также частота рецидивов высока даже после трансплантации почки.
Среди заболеваний нефротического спектра болезнь с минимальными изменениями имеет очень хороший прогноз для всех возрастов, если есть ответ на терапию кортикостероидами. Первичная заболеваемость связана с побочными эффектами лекарств.
Примерно треть пациентов с мембранозной нефропатией, у которых имеется субнефротическая протеинурия, поддаются консервативному лечению. Спонтанная ремиссия также наблюдалась в случаях тяжелой протеинурии. Однако у других пациентов с признаками нефротического синдрома ремиссия может длиться до 6 месяцев при условии проведения адекватного лечения. Соответствующее лечение замедляет прогрессирование ВИЧ-ассоциированной нефропатии, но при прогрессировании ТХПН может потребоваться трансплантация почки.
Для прогрессирования амилоидоза легких цепей до ТХПН требуется 2–3 года, тогда как при амилоидозе А ремиссия может быть достигнута путем выявления и лечения основного заболевания.
Осложнения гломерулонефрита

1. Alchi B, Jayne D. Membranoproliferative glomerulonephritis // Pediatr Nephrol. 2010 Aug;25(8):1409-18.
2. Anochie I, Eke F, Okpere A. Childhood acute glomerulonephritis in Port Harcourt, Rivers State, Nigeria // Niger J Med. 2009 Apr-Jun;18(2):162-7.
3. Baikunje S, Vankalakunti M, Nikith A, Srivatsa A, Alva S, Kamath J. Post-infectious glomerulonephritis with crescents in adults: a retrospective study // Clin Kidney J. 2016 Apr;9(2):222-6.
4. Balasubramanian R, Marks SD. Post-infectious glomerulonephritis // Paediatr Int Child Health. 2017 Nov;37(4):240-247.
5. Becquet O, Pasche J, Gatti H, Chenel C, Abély M, Morville P, Pietrement C. Acute post-streptococcal glomerulonephritis in children of French Polynesia: a 3-year retrospective study // Pediatr Nephrol. 2010 Feb;25(2):275-80.
6. Bluman J, Goldman RD. Henoch-Schönlein purpura in children: limited benefit of corticosteroids // Can Fam Physician. 2014 Nov;60(11):1007-10.
7. Bomback AS, Appel GB. Updates on the treatment of lupus nephritis // J Am Soc Nephrol. 2010 Dec;21(12):2028-35.
8. Brant Pinheiro SV, de Freitas VB, de Castro GV, Rufino Madeiro BC, de Araújo SA, Silva Ribeiro TF, Simões E Silva AC. Acute Post-Streptococcal Glomerulonephritis in Children: A Comprehensive Review // Curr Med Chem. 2022;29(34):5543-5559.
9. Chauvet S, Berthaud R, Devriese M, Mignotet M, Vieira Martins P, Robe-Rybkine T, Miteva MA, Gyulkhandanyan A, Ryckewaert A, Louillet F, Merieau E, Mestrallet G, Rousset-Rouvière C, Thervet E, Hogan J, Ulinski T, Villoutreix BO, Roumenina L, Boyer O, Frémeaux-Bacchi V. Anti-Factor B Antibodies and Acute Postinfectious GN in Children // J Am Soc Nephrol. 2020 Apr;31(4):829-840.
10. Chen O, Zhu XB, Ren P, Wang YB, Sun RP, Wei DE. Henoch Schonlein Purpura in children: clinical analysis of 120 cases // Afr Health Sci. 2013 Mar;13(1):94-9.
11. Chen S, Tang Z, Zhang Y, Liu Z, Zhang H, Hu W, Liu Z. Significance of histological crescent formation in patients with diffuse proliferative lupus nephritis // Am J Nephrol. 2013;38(6):445-52.
12. Couser WG, Johnson RJ. The etiology of glomerulonephritis: roles of infection and autoimmunity // Kidney Int. 2014 Nov;86(5):905-14.
13. Couser WG. Pathogenesis and treatment of glomerulonephritis-an update // J Bras Nefrol. 2016 Mar;38(1):107-22.
14. Couser WG. Primary Membranous Nephropathy // Clin J Am Soc Nephrol. 2017 Jun 07;12(6):983-997.
15. Davin JC, Coppo R. Henoch-Schönlein purpura nephritis in children // Nat Rev Nephrol. 2014 Oct;10(10):563-73.
16. Fogo AB, Lusco MA, Najafian B, Alpers CE. AJKD Atlas of Renal Pathology: Membranous Nephropathy // Am J Kidney Dis. 2015 Sep;66(3):e15-7.
17. Haas M, Rastaldi MP, Fervenza FC. Histologic classification of glomerular diseases: clinicopathologic correlations, limitations exposed by validation studies, and suggestions for modification // Kidney Int. 2014 Sep;86(3):648.
18. Hebert LA, Parikh S, Prosek J, Nadasdy T, Rovin BH. Differential diagnosis of glomerular disease: a systematic and inclusive approach // Am J Nephrol. 2013;38(3):253-66.
19. Henderson L, Masson P, Craig JC, Flanc RS, Roberts MA, Strippoli GF, Webster AC. Treatment for lupus nephritis // Cochrane Database Syst Rev. 2012 Dec 12;12:CD002922.
20. Hogan J, Mohan P, Appel GB. Diagnostic tests and treatment options in glomerular disease: 2014 update // Am J Kidney Dis. 2014 Apr;63(4):656-66.
21. Jennette JC, Falk RJ, Hu P, Xiao H. Pathogenesis of antineutrophil cytoplasmic autoantibody-associated small-vessel vasculitis // Annu Rev Pathol. 2013 Jan 24;8:139-60.
22. Kasahara T, Hayakawa H, Okubo S, Okugawa T, Kabuki N, Tomizawa S, Uchiyama M. Prognosis of acute poststreptococcal glomerulonephritis (APSGN) is excellent in children, when adequately diagnosed // Pediatr Int. 2001 Aug;43(4):364-7.
23. Kataoka H, Mochizuki T, Akihisa T, Kawasoe K, Kawachi K, Makabe S, Sawada A, Manabe S, Sato M, Amemiya N, Mitobe M, Akanuma T, Ito Y, Inoue T, Suzuki T, Matsui K, Moriyama T, Horita S, Ohara M, Honda K, Nitta K. Successful entecavir plus prednisolone treatment for hepatitis B virus-associated membranoproliferative glomerulonephritis: A case report // Medicine (Baltimore). 2019 Jan;98(2):e14014.
24. Kattah AG, Fervenza FC, Roccatello D. Rituximab-based novel strategies for the treatment of immune-mediated glomerular diseases // Autoimmun Rev. 2013 Jun;12(8):854-9.
25. Khalighi MA, Al-Rabadi L, Chalasani M, Smith M, Kakani S, Revelo MP, Meehan SM. Staphylococcal Infection-Related Glomerulonephritis With Cryoglobulinemic Features // Kidney Int Rep. 2018 Sep;3(5):1128-1134.
26. Khanna R. Clinical presentation & management of glomerular diseases: hematuria, nephritic & nephrotic syndrome // Mo Med. 2011 Jan-Feb;108(1):33-6.
27. Kimmel M. [Infections-associated Glomerulonephritis] // Dtsch Med Wochenschr. 2020 Feb;145(4):240-247.
28. Kubaisi B, Abu Samra K, Foster CS. Granulomatosis with polyangiitis (Wegener's disease): An updated review of ocular disease manifestations // Intractable Rare Dis Res. 2016 May;5(2):61-9.
29. Lech M, Anders HJ. The pathogenesis of lupus nephritis // J Am Soc Nephrol. 2013 Sep;24(9):1357-66.
30. Lewis G, Maxwell AP. Timely diagnosis and treatment essential in glomerulonephritis // Practitioner. 2015 Feb;259(1779):13-7, 2.
31. Lien JW, Mathew TH, Meadows R. Acute post-streptococcal glomerulonephritis in adults: a long-term study // Q J Med. 1979 Jan;48(189):99-111.
32. Marshall CS, Cheng AC, Markey PG, Towers RJ, Richardson LJ, Fagan PK, Scott L, Krause VL, Currie BJ. Acute post-streptococcal glomerulonephritis in the Northern Territory of Australia: a review of 16 years data and comparison with the literature // Am J Trop Med Hyg. 2011 Oct;85(4):703-10.
33. Mosquera J, Pedreañez A. Acute post-streptococcal glomerulonephritis: analysis of the pathogenesis // Int Rev Immunol. 2021;40(6):381-400.
34. Nagasawa Y, Yamamoto R, Rakugi H, Isaka Y. Cigarette smoking and chronic kidney diseases // Hypertens Res. 2012 Mar;35(3):261-5.
35. Nasr SH, Markowitz GS, Stokes MB, Said SM, Valeri AM, D'Agati VD. Acute postinfectious glomerulonephritis in the modern era: experience with 86 adults and review of the literature // Medicine (Baltimore). 2008 Jan;87(1):21-32.
36. Ozkok A, Yildiz A. Hepatitis C virus associated glomerulopathies // World J Gastroenterol. 2014 Jun 28;20(24):7544-54.
37. Politano SA, Colbert GB, Hamiduzzaman N. Nephrotic Syndrome // Prim Care. 2020 Dec;47(4):597-613.
38. Ponticelli C, Escoli R, Moroni G. Does cyclophosphamide still play a role in glomerular diseases? // Autoimmun Rev. 2018 Oct;17(10):1022-1027.
39. Reamy BV, Williams PM, Lindsay TJ. Henoch-Schönlein purpura // Am Fam Physician. 2009 Oct 01;80(7):697-704.
40. Reich HN, Tritchler D, Cattran DC, Herzenberg AM, Eichinger F, Boucherot A, Henger A, Berthier CC, Nair V, Cohen CD, Scholey JW, Kretzler M. A molecular signature of proteinuria in glomerulonephritis // PLoS One. 2010 Oct 18;5(10):e13451.
41. Satoskar AA, Parikh SV, Nadasdy T. Epidemiology, pathogenesis, treatment and outcomes of infection-associated glomerulonephritis // Nat Rev Nephrol. 2020 Jan;16(1):32-50.
42. Schena FP, Nistor I. Epidemiology of IgA Nephropathy: A Global Perspective // Semin Nephrol. 2018 Sep;38(5):435-442.
43. Sethi S, Fervenza FC. Standardized classification and reporting of glomerulonephritis // Nephrol Dial Transplant. 2019 Feb 01;34(2):193-199.
44. Shen PC, He LQ, Tang Y, Wang Q, Wang W, Li J. Clinicopathological characteristics and prognostic factors of asymptomatic IgA nephropathy // J Investig Med. 2010 Mar;58(3):560-5.
45. Soares MF, Roberts IS. IgA nephropathy: an update // Curr Opin Nephrol Hypertens. 2017 May;26(3):165-171.
46. Stahl RA, Hoxha E. [Glomerulonephritis] // Dtsch Med Wochenschr. 2016 Jul;141(13):960-8.
47. Uematsu-Uchida M, Ohira T, Tomita S, Satonaka H, Tojo A, Ishimitsu T. Rituximab in treatment of anti-GBM antibody glomerulonephritis: A case report and literature review // Medicine (Baltimore). 2019 Nov;98(44):e17801.
48. Usui J, Tawara-Iida T, Takada K, Ebihara I, Ueda A, Iwabuchi S, Ishizu T, Iitsuka T, Takemura K, Kawamura T, Kaneko S, Sakai K, Kai H, Gomibuchi T, Nagata M, Kobayashi M, Koyama A, Suka M, Radhakrishnan J, Yamagata K. Temporal Changes in Post-Infectious Glomerulonephritis in Japan (1976-2009) // PLoS One. 2016;11(6):e0157356.
49. Vedula R, Iyengar AA. Approach to Diagnosis and Management of Hematuria // Indian J Pediatr. 2020 Aug;87(8):618-624.
50. Vivarelli M, Massella L, Ruggiero B, Emma F. Minimal Change Disease // Clin J Am Soc Nephrol. 2017 Feb 07;12(2):332-345.
51. Walsh M, Sar A, Lee D, Yilmaz S, Benediktsson H, Manns B, Hemmelgarn B. Histopathologic features aid in predicting risk for progression of IgA nephropathy // Clin J Am Soc Nephrol. 2010 Mar;5(3):425-30.
52. Wang SY, Bu R, Zhang Q, Liang S, Wu J, Liu XZS, Cai GY, Chen XM. Clinical, Pathological, and Prognostic Characteristics of Glomerulonephritis Related to Staphylococcal Infection // Medicine (Baltimore). 2016 Apr;95(15):e3386.
53. Wen YK, Chen ML. The significance of atypical morphology in the changes of spectrum of postinfectious glomerulonephritis // Clin Nephrol. 2010 Mar;73(3):173-9.
54. Wetmore JB, Guo H, Liu J, Collins AJ, Gilbertson DT. The incidence, prevalence, and outcomes of glomerulonephritis derived from a large retrospective analysis // Kidney Int. 2016 Oct;90(4):853-60.
55. Wolf G. Antiproteinuric response to dual blockade of the renin-angiotensin system in primary glomerulonephritis // Nat Clin Pract Nephrol. 2008 Sep;4(9):474-5.
56. Исроилов Н.К., Хужамбердиев У.Э. Диагностика и лечение хронического гломерулонефрита // Экономика и социум, №№1-2 (104), 2023, сс. 278-281.
57. Муркамилов И. Т., Сабиров И.С., Фомин В.В., Муркамилова Ж.А., Айдаров З.А. Современный взгляд на проблему лечения гломерулонефритов // Медико-фармацевтический журнал «Пульс», vol. 19, №12, 2017, сс. 25-36.
58. Мухин Н.А., Глыбочко П.В., Свистунов А.А., Фомин В.В., Шилов Е.М., Лысенко Л.В. Острый гломерулонефрит в XXI веке // Терапевтический архив, vol. 87, №6, 2015, сс. 4-9.
59. Симоненко В.Б., Боровков Н.Н. АГ при хроническом гломерулонефрите // Клиническая медицина, vol. 91, №4, 2013, сс. 74-75.
60. Шамсиева Г.Б. Распространенность и этиологические факторы гломерулонефритов // European research, №5 (28), 2017, сс. 81-82.
61. Шилов Е.М., Козловская Н.Л., Коротчаева Ю.В. Клинические рекомендации по диагностике и лечению быстропрогрессирующего гломерулонефрита (экстракапиллярного гломерулонефрита с полулуниями) // Нефрология. 2015. №6, сс. 73-82.








