Содержание
- Механизм развития острого инфаркта миокарда
- Классификация острого инфаркта миокарда
- Этиология и группы риска острого инфаркта миокарда
- Симптомы острого инфаркта миокарда
- Диагностика острого инфаркта миокарда
- Первая помощь при остром инфаркте миокарда
- Лечение острого инфаркта миокарда
- Профилактика острого инфаркта миокарда
- Возможные осложнения острого инфаркта миокарда
- Заключение
Острый инфаркт миокарда (ОИМ) является одной из основных причин смерти в развитых странах. Распространенность этого заболевания приближается к 3 миллионам человек во всем мире. При этом возникает необратимое повреждение сердечной мышцы, миокарда. Острый инфаркт миокарда при ранней диагностике и своевременном лечении оказывается с более благоприятным прогнозом, чем если помощь запоздала.
Механизм развития острого инфаркта миокарда
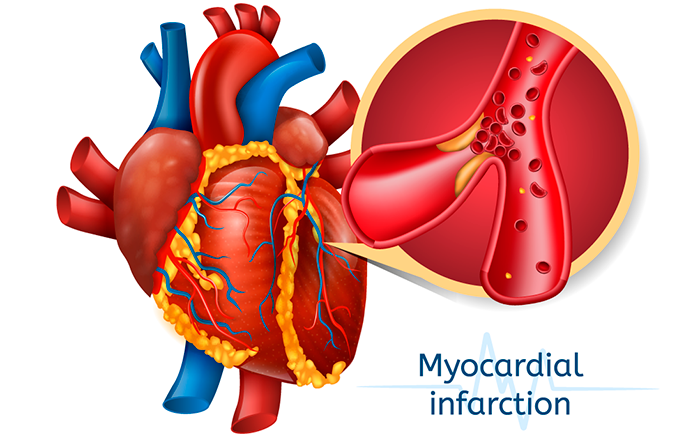
Острый инфаркт миокарда возникает из-за снижения коронарного кровотока, что приводит к недостаточному снабжению сердца кислородом и ишемии мышцы сердца. Снижение коронарного кровотока является многофакторным. Атеросклеротические бляшки классически фрагментируются, перемещаются с кровотоком и приводят к тромбозу, способствуя острому снижению кровотока в коронарных артериях. Другие причины ишемии миокарда включают эмболию коронарных артерий, которая составляет 2,9% пациентов, лекарственно-индуцированную ишемию, расслоение коронарных артерий и коронарный вазоспазм.Фрагментация атеросклеротической бляшки запускает воспалительную реакцию моноцитов и макрофагов, что приводит к образованию тромба и агрегации тромбоцитов. Этот процесс снижает доставку кислорода через коронарную артерию, что приводит к недостаточной оксигенации миокарда. Последующая неспособность вырабатывать АТФ в митохондриях запускает ишемический каскад, в конечном итоге приводящий к апоптозу (гибели клеток) эндокарда или инфаркту миокарда.
За некоторыми исключениями из-за генетической изменчивости коронарные артерии демонстрируют уникальное и диагностическое территориальное распределение. Например, левая передняя нисходящая коронарная артерия снабжает кровью межжелудочковую перегородку, переднебоковую стенку и верхушку желудочка. Левая огибающая артерия снабжает кровью нижнебоковую стенку. Правая коронарная артерия снабжает кровью правый желудочек. Нижняя стенка снабжается либо левой огибающей, либо правой коронарной артерией.
Гистологические изменения, наблюдаемые при остром инфаркте миокарда, развиваются на протяжении всего течения заболевания. В момент времени 0 (точка отсчёта) микроскопических гистологических изменений не наблюдается. В течение 0,5–4 часов световая микроскопия выявляет волнистость волокон на периферии ткани вместе с истощением гликогена. Через 4–12 часов миокард подвергается коагуляционному некрозу и отеку. Через 12–24 часа макропрепарат выглядит темным и пятнистым, при гистопатологии наблюдается некроз полос сокращения и преобладание нейтрофилов.
Затем в течение 1–3 дней происходит уменьшение числа ядер, а затем в течение следующих 3–7 дней появляются макрофаги, которые очищают апоптотические клетки. Грануляционная ткань появляется на 7–10-й день, а отложение коллагена I типа происходит через 10 дней. В конечном итоге, через 2 месяца, миокард подвергается рубцеванию.
Классификация острого инфаркта миокарда
В соответствии с Международной классификацией болезней 10 пересмотра (МКБ 10) предусмотрены следующие нозологические формы:
I21 Острый инфаркт миокарда.
Включен: инфаркт миокарда, уточненный как острый или установленной продолжительностью 4 нед (28 дней) или менее от начала
Исключены:
- некоторые текущие осложнения после острого инфаркта миокарда (I23.-)
- инфаркт миокарда:
o уточненный как хронический или продолжительностью более 4 нед (более 28 дней) от начала (I25.8)
o последующий (I22.-)
- постинфарктный миокардиальный синдром (I24.1)
I21.1 Острый трансмуральный инфаркт передней стенки миокарда
Трансмуральный инфаркт (острый):
- передней (стенки) БДУ
- передневерхушечный
- переднебоковой
- переднесептальный
Трансмуральный инфаркт миокарда (острый):
- диафрагмальной стенки
- нижней (стенки) БДУ
- нижнебоковой
- нижнезадний
Трансмуральный инфаркт (острый):
- верхушечно-боковой
- базально-литеральный
- верхнебоковой
- боковой (стенки) БДУ
- задний (истинный)
- заднебазальный
- заднебоковой
- заднесептальный
- перегородочный БДУ
Трансмуральный инфаркт миокарда БДУ
I21.4 Острый субэндокардиальный инфаркт миокарда
Инфаркт миокарда без подъема сегмента ST
Нетрансмуральный инфаркт миокарда БДУ
I21.9 Острый инфаркт миокарда неуточненный
Инфаркт миокарда (острый) БДУ
I22 Повторный инфаркт миокарда
Эта категория используется для кодирования инфаркта любого участка миокарда, произошедшего в течение 4 недель (28 дней) от начала предыдущего инфаркта
Включен:
- растущий (extension)
- рецидивирующий инфаркт миокарда (recurrent)
- повторный инфаркт миокарда (reinfarction)
Этиология и группы риска острого инфаркта миокарда

В коронарной сосудистой системе динамика потока и эндотелиальное напряжение сдвига участвуют в патогенезе образования уязвимых бляшек. Большое количество доказательств указывает на то, что во многих случаях виновными поражениями являются стенозы менее 70% и они расположены проксимально в коронарном дереве. Коронарный атеросклероз особенно выражен вблизи точек разветвления сосудов. Виновными поражениями, которые особенно склонны к разрыву, являются атеромы, содержащие многочисленные макрофаги, большое богатое липидами ядро, окруженное истонченной фиброзной покрышкой.
К немодифицируемым факторам риска атеросклероза относятся следующие:
- возраст
- пол
- семейный анамнез ранней ишемической болезни сердца
- облысение по мужскому типу
- употребление табака в любом виде
- гиперхолестеринемия и гипертриглицеридемия, включая наследственные нарушения липопротеинового обмена
- дислипидемия
- сахарный диабет
- артериальная гипертензия
- ожирение по абдоминальному типа
- психосоциальный стресс
- малоподвижный образ жизни и/или отсутствие физических упражнений
- сокращение потребления фруктов и овощей
- неадекватная гигиена полости рта
- повышенный уровень гомоцистеина
- наличие периферических сосудистых заболеваний
- коронарная окклюзия вследствие васкулита
- гипертрофия желудочков (например, гипертрофия левого желудочка, гипертрофическая кардиомиопатия)
- эмболия коронарных артерий, вызванная холестерином, воздухом или продуктами сепсиса
- коронарная травма
- первичный коронарный вазоспазм (вариантная стенокардия)
- употребление (психо)стимуляторов
- артериит
- коронарные аномалии, включая аневризмы коронарных артерий
- факторы, увеличивающие потребность в кислороде, такие как сильная физическая нагрузка, лихорадка или гипертиреоз
- факторы, снижающие доставку кислорода, такие как гипоксемия или тяжелая анемия
- расслоение аорты с ретроградным поражением коронарных артерий
- респираторные инфекции, особенно грипп
Хотя и редко, ишемическая болезнь сердца у детей может наблюдаться при синдроме Марфана, болезни Кавасаки, артериите Такаясу, прогерии и кистозном медиальном некрозе.
Острый инфаркт миокарда редко встречается в детском и подростковом возрасте. Хотя взрослые приобретают ишемическую болезнь сердца из-за пожизненного отложения атеромы и бляшек, что вызывает спазм коронарных артерий и тромбоз, дети с острым инфарктом миокарда обычно имеют либо острое воспалительное состояние коронарных артерий, либо аномальное происхождение левой коронарной артерии. Внутриутробный инфаркт миокарда также встречается, часто в сочетании со стенозом коронарных артерий.
Симптомы острого инфаркта миокарда

Пациенты с сохраняющимися симптомами обычно лежат неподвижно в постели, выглядят бледными и потеющими.
Частота сердечных сокращений
Частота сердечных сокращений у пациента часто увеличивается (тахикардия, вторичная по отношению к симпатоадреналовой активности). Пульс может быть нерегулярным из-за желудочковой эктопии, ускоренного идиовентрикулярного ритма, желудочковой тахикардии, мерцания или трепетания предсердий или других наджелудочковых аритмий.
В некоторых случаях может также присутствовать пониженный сердечный ритм. Брадиаритмии могут быть обусловлены нарушением функции синусового узла. Также может присутствовать атриовентрикулярная узловая блокада или инфранодальная блокада.
Неодинаковый пальпируемый пульс может указывать на наличие расслоения аорты, которое обычно проявляется болью в груди, иррадиирующей в спину, в сочетании с разницей артериального давления на 15 мм рт. ст. или более между обеими руками и шумом аортальной регургитации.
Артериальное давление
В целом, артериальное давление у пациента изначально повышено (гипертония из-за периферической артериальной вазоконстрикции, возникающей в результате адренергической реакции на боль, беспокойство и желудочковую дисфункцию). Однако нередки случаи, когда повышенное артериальное давление является предвестником острого инфаркта миокарда.
В качестве альтернативы может наблюдаться гипотония. Обычно это указывает либо на инфаркт миокарда правого желудочка, либо на тяжелую дисфункцию левого желудочка из-за большой зоны инфаркта или нарушения глобальной сократимости сердца.
Частота дыхания
Частота дыхания может увеличиваться в ответ на застой в легких или беспокойство.
Температура
Лихорадка обычно присутствует в течение 24–48 часов, при этом температурная кривая обычно параллельна временному ходу повышения уровня креатинкиназы (КК) в крови. Температура тела может иногда превышать 39°С.
Вены на шее
У пациентов с острым инфарктом миокарда нижней стенки с вовлечением правого желудочка расширение шейных вен обычно описывается как признак недостаточности правого желудочка. Нарушение функции правого желудочка также приводит к системной венозной гипертензии, отекам и гепатомегалии.
Сердце
При пальпации можно обнаружить латеральное смещение верхушечного толчка, дискинезии, пальпируемый галоп S4 и мягкий звук S1. Эти признаки указывают на снижение сократимости скомпрометированного левого желудочка.
Парадоксальное расщепление S2 может отражать наличие блокады левой ножки пучка Гиса или удлинение периода предвыброса с задержкой закрытия аортального клапана, несмотря на снижение ударного объема.
Новый шум митральной регургитации (обычно голосистолический вблизи верхушки) указывает на дисфункцию или разрыв папиллярных мышц или дилатацию митрального кольца; он может быть слышен даже при существенном снижении сердечного выброса.
Голосистолический шум, который иррадиирует в середину грудины, а не в спину, возможно, с ощутимым дрожанием, предполагает разрыв межжелудочковой перегородки; такой разрыв может возникнуть как осложнение у некоторых пациентов с полнослойным инфарктом миокарда. При резистивном потоке и увеличенной разнице давлений шум дефекта межжелудочковой перегородки становится более резким, громким и высоким по тону, чем раньше.
Шум трения перикарда может быть слышен как скрежещущий звук, который колеблется туда-сюда; он возникает при скользящем контакте шероховатых из-за воспаления поверхностей.
Грудная клетка
Хрипы или свистящие хрипы могут выслушиваться; они возникают вторично по отношению к легочной венозной гипертензии, которая связана с обширным острым инфарктом миокарда левого желудочка. Односторонние или двусторонние плевральные выпоты могут вызывать эгофонию в основании легких.
Живот
У пациентов часто развивается недостаточность трехстворчатого клапана; гепатоюгулярный рефлюкс может быть выявлен даже при отсутствии выраженной гепатомегалии. Пульсирующая масса в брюшной полости может указывать на аневризму брюшной аорты.
Конечности
Периферический цианоз, отек, бледность, уменьшение пульсового объема, замедленный подъем и замедленное капиллярное наполнение могут указывать на вазоконстрикцию, уменьшение сердечного выброса и дисфункцию или недостаточность правого желудочка. Пульс и рисунок шейных вен могут выявить другие сопутствующие аномалии.
Диагностика острого инфаркта миокарда
- Для определения наличия или отсутствия инфаркта миокарда (ИМ) для диагностики и дифференциальной диагностики (тестирование на месте оказания медицинской помощи и тестирование в центральной лаборатории уровня сердечного тропонина)
- Для характеристики локализации, природы (ИМ с подъемом сегмента ST [ИМпST] или ИМ без подъема сегмента ST [ИМбпST]) и степени ИМ (т. е. для оценки размера области поражения)
- Для выявления рецидивирующей ишемии или инфаркта миокарда (продолжающийся инфаркт миокарда)
- Для выявления ранних и поздних осложнений инфаркта миокарда
- Для оценки прогноза пациента
- Электрокардиограмма (ЭКГ) является важнейшим инструментом при первичной оценке и сортировке пациентов с подозрением на острый коронарный синдром (ОКС).
Сердечные биомаркеры/ферменты:
- сердечный тропонин как единственный сердечный биомаркер, который следует измерять при поступлении у пациентов с подозрением на инфаркт миокарда, ввиду его превосходной чувствительности и точности. Тропонин — это сократительный белок, который обычно не обнаруживается в сыворотке; он высвобождается только при возникновении некроза миокарда.
- общий анализ крови (ОАК)
- комплексная метаболическая панель
- липидный профиль
Экспертные медицинские общества и организации, включили важность своевременного получения 12-канальной ЭКГ (≤10 минут с момента начала клинических проявления острого инфаркта миокарда) в свои рекомендации по лечению ОКС и ИМпST с интерпретацией опытным врачом. ЭКГ следует проводить последовательно при поступлении, чтобы оценить динамику, а также изменения с болью и без нее.
Поскольку симптомы острого инфаркта миокарда могут быть незначительными, ЭКГ следует проводить любому пациенту старше 45 лет, испытывающему любую форму торакоабдоминального дискомфорта, включая вновь возникшую боль в эпигастрии или тошноту.
У более молодых пациентов ЭКГ следует назначать при наличии предполагаемых симптомов или при наличии факторов риска ранней ишемической болезни сердца. Более молодые пациенты непропорционально представлены в пропущенных случаях острого инфаркта миокарда. ЭКГ — это быстрая, малорискованная и относительно недорогая мера.
Первая помощь при остром инфаркте миокарда

Дать человеку аспирин, если у него нет противопоказаний, он работает как относительно безопасное кроворазжижающее средство.
Дать человеку нитроглицерин в спрее или таблетках, если он нитраты были прописаны врачом. Если под рукой есть тонометр и удаётся измерить давление, то давать нитраты следует только при нормальном или повышенном давлении, при пониженном они могут спровоцировать коллапс и усугубить ситуацию.
Проводить сердечно-лёгочную реанимацию, если у пострадавшего нет пульса или он не дышит. Искусственное дыхание следует делать только в том случае, если оказывающий помощь обучен этому приёму. В противном случае достаточно непрямого массажа сердца с частотой нажатий 100–120 раз в минуту. Если человек обучен СЛР и уверен в своих силах, то необходимо чередовать 30 нажатий на грудную клетку и 2 два искусственных вдоха.
Если пострадавший без сознания и рядом есть автоматический внешний дефибриллятор, необходимо им воспользоваться. Устройство подает разряды для восстановления сердечного ритма, если обнаруживает фибрилляцию желудочков. Для этого такие дефибрилляторы поставляются с пошаговыми голосовыми инструкциями по их использованию. Они запрограммированы на подачу разряда только при необходимости и не подадут разряд на пациента с асистолией или другими неподходящими состояниями.
Лечение острого инфаркта миокарда
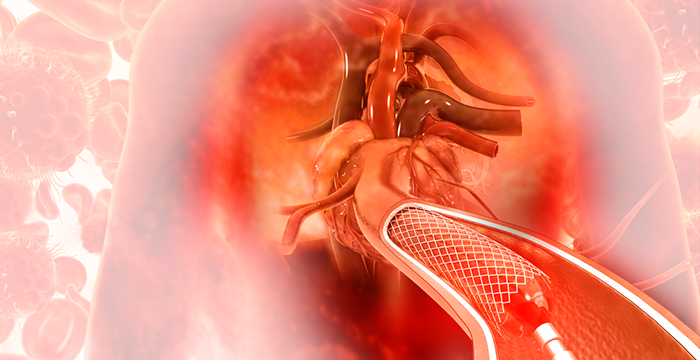
Основной подход к лечению острого инфаркта миокарда с подъемом ST включает немедленную реперфузию. Предпочтительным методом является экстренное чрескожное коронарное вмешательство (ЧКВ). Перед ЧКВ пациенты должны получить двойную антиагрегантную терапию, которая включает внутривенную инфузию гепарина и ингибитора рецепторов аденозиндифосфата (ингибитор P2Y12), чаще всего тикагрелор. Ингибитор гликопротеина IIb/IIIa или прямой ингибитор тромбина также могут быть введены во время процедуры ЧКВ. Если ЧКВ недоступно в течение 90 минут после диагностики STEMI, следует попытаться провести реперфузию с использованием внутривенного тромболитического агента.
У стабильных бессимптомных пациентов с острым инфарктом миокарда без подъема сегмента ST первоначальный подход к лечению обычно медикаментозный, с акцентом на использование антиагрегантных препаратов и других соответствующих лекарств. Однако, при необходимости, ЧКВ можно провести в течение 48 часов после поступления. Было показано, что эта отсроченная стратегия ЧКВ потенциально снижает внутрибольничную смертность и сокращает продолжительность пребывания в больнице для подобных пациентов.
У пациентов с инфарктом миокарда без подъема сегмента ST, у которых наблюдается рефрактерная ишемия или ишемия с гемодинамической или электрической нестабильностью, ЧКВ следует проводить в экстренном порядке.
Перед выпиской из стационара по поводу острого инфаркта миокарда пациентам обычно назначают аспирин, высокие дозы статинов, бета-блокаторы и, возможно, ингибиторы АПФ.
Если ЧКВ рассматривается как вариант лечения острого инфаркта миокарда, рекомендуется провести процедуру в течение 12 часов с момента появления симптомов. Если фибринолитическая терапия рассматривается как первичная стратегия реперфузии, ее следует начать в течение 120 минут. В дополнение к стратегиям реперфузии всем пациентам с острым инфарктом миокарда рекомендуется парентеральная антикоагуляция, независимо от того, подвергаются ли они ЧКВ или получают фибринолитическую терапию.
Профилактика острого инфаркта миокарда

- отказ от любых способов потребления табака
- минимизация потребления спиртного
- адекватная физическая активность
- 150 минут в неделю умеренных аэробных упражнений, например, ходьбы в быстром темпе.
- 75 минут в неделю интенсивной аэробной активности, например бега.
- Две или более силовых тренировок в неделю.
- Здоровая диета может помочь защитить сердце, улучшить артериальное давление и уровень холестерина, а также снизить риск диабета 2 типа. План здорового питания для сердца, примером которого может служить диета DASH, включает:Овощи и фрукты.
- Фасоль или другие бобовые.
- Нежирное мясо и рыба.
- Молочные продукты с низким содержанием жира или обезжиренные.
- Цельное зерно.
- Полезные жиры, такие как оливковое масло и авокадо.
- Нормализация массы тела и поддержание её в приемлемом диапазоне
- Нормализация сна
- Стресс-менеджмент
- Регулярные медицинские обследования
- Профилактика инфекций, включая вакцинацию
Возможные осложнения острого инфаркта миокарда
Аритмические осложнения
Сердечные аритмии не являются редкостью во время и сразу после острого инфаркта миокарда. Частота увеличивается при остром инфаркте миокарда с подъемом сегмента ST и уменьшается при остром инфаркте миокарда без подъема ST. Из всех пациентов с острым инфарктом миокарда примерно у 90% развивается та или иная форма сердечной аритмии. У 25% пациентов такие нарушения ритма возникают в течение первых 24 часов. Риск серьезных аритмий, таких как фибрилляция желудочков, наиболее высок в течение первого часа, а затем снижается.
Большинство периинфарктных аритмий доброкачественные и проходят самостоятельно. Однако следует активно контролировать и лечить аритмии, которые приводят к гипотонии, увеличивают потребность миокарда в кислороде и/или предрасполагают пациента к злокачественным желудочковым аритмиям.
Механические осложнения
Ниже перечислены три основных механических осложнения инфаркта миокарда, каждое из которых может вызвать кардиогенный шок:
- Разрыв свободной стенки желудочка
- Дефект межжелудочковой перегородки
- Разрыв папиллярной мышцы с тяжелой митральной регургитацией
Аневризма левого желудочка определяется как локализованная область миокарда с аномальным выпячиванием наружу и деформацией во время систолы и диастолы. Частота образования аневризмы левого желудочка после острого инфаркта миокарда составляет приблизительно 3–15%. Факторы риска для этих аневризм после острого инфаркта миокарда включают следующее:
- Женский пол
- Полная окклюзия левой передней нисходящей коронарной артерии
- Однососудистая ишемическая болезнь сердца
- Отсутствие предшествующей стенокардии
Дефект межжелудочковой перегородки
Разрыв межжелудочковой перегородки (острый дефект межжелудочковой перегородки) является редким, но критическим осложнением инфаркта миокарда. Он возникает через 2–8 дней после инфаркта и часто провоцирует кардиогенный шок. Дифференциальная диагностика постинфарктного кардиогенного шока должна исключать разрыв свободной стенки желудочка и разрыв сосочковых мышц.
Разрыв желудочка чаще встречается у пациентов с передним инфарктом миокарда, лиц с гипертонией и тех, кто принимает нестероидные противовоспалительные препараты (НПВП) или стероиды.
Чтобы избежать высокой заболеваемости и смертности, связанных с разрывом межжелудочковой перегородки, пациентам следует проводить экстренную операцию.
Может потребоваться сопутствующее аортокоронарное шунтирование. Развитие защиты миокарда и улучшение протезных материалов внесли большой вклад в успешное лечение разрыва межжелудочковой перегородки. У пациентов, которым была проведена быстрая операция, можно добиться длительного выживания.
Разрыв желудочка происходит в межжелудочковой перегородке или свободной стенке левого желудочка. Разрыв в любом месте является катастрофическим событием, с более чем 90% летальностью. Быстрое распознавание, стабилизация и хирургическое восстановление имеют решающее значение для выживания пациента. Эхокардиограмма обычно может определить аномалию, а катетеризация правого сердца может показать повышение сатурации кислорода в случае разрыва перегородки.
Сопутствующий инфаркт правого желудочка
Примерно у трети пациентов с нижним инфарктом миокарда развивается инфаркт правого желудочка, что представляет особую проблему, поскольку дополнительная терапия, за исключением реперфузии, несколько отличается.
Правосторонняя электрокардиограмма с подъемом ST более чем на 1 мм в отведении V3R или V4R описывает инфаркт правого желудочка. Эхокардиограмма может быть полезна для подтверждения диагноза.
При физикальном обследовании могут быть выявлены признаки правосторонней сердечной недостаточности, такие как повышенная пульсация яремных вен, правосторонний S3, симптом Куссмауля или гипотония, однако у пациента могут быть чистые легочные поля.
Пациент становится зависимым от объема для поддержания адекватного наполнения левого и правого желудочков. Иногда может потребоваться добутамин или даже внутриаортальный баллонный насос для гемодинамической поддержки.
Следует избегать нитратов или любых лекарств, которые снижают преднагрузку в этой ситуации. Катетер легочной артерии может быть полезен для направления терапии.
Псевдоаневризма желудочка
Осложнения инфаркта миокарда, такие как желудочковые псевдоаневризмы, подтверждаются с помощью эхокардиографии, магнитно-резонансной томографии (МРТ) или контрастной компьютерной томографии (КТ). Визуализация псевдоаневризмы обычно показывает относительно узкую шейку и полное отсутствие мышц в стенке псевдоаневризмы — в отличие от истинной аневризмы, которая имеет ободок стенки миокарда, который может быть идентифицирован при ангиографии по наличию муральных сосудов.
Тромб стенки левого желудочка
Тромб стенки левого желудочка — это хорошо известное осложнение острого переднего инфаркта миокарда, которое часто развивается после инфаркта передней стенки левого желудочка. Частота тромбоза стенки левого желудочка как осложнения острого инфаркта миокарда составляет от 20% до 40%, но может достигать 60% у пациентов с крупным острым инфарктом передней стенки, не получающих антикоагулянтную терапию.
Тромб левого желудочка связан с высоким риском системной эмболии. Антикоагулянтная терапия может существенно снизить частоту эмболических событий на 33% по сравнению с отсутствием антикоагуляции.
Перикардит
Частота раннего перикардита после инфаркта миокарда составляет около 10%, и это осложнение обычно развивается в течение 24–96 часов после инфаркта миокарда. Перикардит вызывается воспалением перикардиальной ткани, покрывающей инфарктный миокард. Клиническая картина может включать сильную боль в груди, обычно плевритическую, и шум трения перикарда.
До эры реперфузии частота возникновения перикардита после инфаркта миокарда (синдрома Дресслера) составляла от 1 до 5% после острого инфаркта миокарда, но этот показатель резко снизился с появлением тромболизиса и чрескожного коронарного вмешательства.
Заключение
Острый инфаркт миокарда — это некроз миокарда, возникающий в результате острой обструкции коронарной артерии. Симптомы включают дискомфорт в груди с одышкой или без нее, тошноту и/или потоотделение. Диагностика проводится с помощью электрокардиографии и наличия или отсутствия биомаркеров. Лечение проводится антиагрегантами, антикоагулянтами, нитратами, бета-блокаторами, статинами и реперфузионной терапией. При инфаркте миокарда с подъемом сегмента ST экстренная реперфузия осуществляется с помощью фибринолитических препаратов, чрескожного вмешательства или иногда аортокоронарного шунтирования. При инфаркте миокарда без подъема сегмента ST реперфузия осуществляется с помощью чрескожного вмешательства или аортокоронарного шунтирования.
Литература
1. Adamski P, Adamska U, Ostrowska M, Navarese EP, Kubica J. Evaluating current and emerging antithrombotic therapy currently available for the treatment of acute coronary syndrome in geriatric populations // Expert Opin Pharmacother. 2018 Sep;19(13):1415-1425.2. Aeyels D, Seys D, Sinnaeve PR, Claeys MJ, Gevaert S, Schoors D, Sermeus W, Panella M, Bruyneel L, Vanhaecht K. Managing in-hospital quality improvement: An importance-performance analysis to set priorities for ST-elevation myocardial infarction care // Eur J Cardiovasc Nurs. 2018 Aug;17(6):535-542.
Развернуть
3. Alaour B, Liew F, Kaier TE. Cardiac Troponin - diagnostic problems and impact on cardiovascular disease // Ann Med. 2018 Dec;50(8):655-665.4. Alquézar-Arbé A, Sanchís J, Guillén E, Bardají A, Miró Ò, Ordóñez-Llanos J. Cardiac troponin measurement and interpretation in the diagnosis of acute myocardial infarction in the emergency department: a consensus statement // Emergencias. 2018 Oct;30(5):336-349.
5. Barberi C, van den Hondel KE. The use of cardiac troponin T (cTnT) in the postmortem diagnosis of acute myocardial infarction and sudden cardiac death: A systematic review // Forensic Sci Int. 2018 Nov;292:27-38.
6. Bath PM, Woodhouse LJ, Appleton JP, Beridze M, Christensen H, Dineen RA, Flaherty K, Duley L, England TJ, Havard D, Heptinstall S, James M, Kasonde C, Krishnan K, Markus HS, Montgomery AA, Pocock S, Randall M, Ranta A, Robinson TG, Scutt P, Venables GS, Sprigg N. Triple versus guideline antiplatelet therapy to prevent recurrence after acute ischaemic stroke or transient ischaemic attack: the TARDIS RCT // Health Technol Assess. 2018 Aug;22(48):1-76.
7. Berg DD, Wiviott SD, Braunwald E, Guo J, Im K, Kashani A, Gibson CM, Cannon CP, Morrow DA, Bhatt DL, Mega JL, O'Donoghue ML, Antman EM, Newby LK, Sabatine MS, Giugliano RP. Modes and timing of death in 66 252 patients with non-ST-segment elevation acute coronary syndromes enrolled in 14 TIMI trials // Eur Heart J. 2018 Nov 07;39(42):3810-3820.
8. Choi AR, Jeong MH, Hong YJ, Sohn SJ, Kook HY, Sim DS, Ahn YK, Lee KH, Cho JY, Kim YJ, Cho MC, Kim CJ., other Korea Acute Myocardial Infarction Registry Investigators. Clinical characteristics and outcomes in acute myocardial infarction patients with versus without any cardiovascular risk factors // Korean J Intern Med. 2019 Sep;34(5):1040-1049.
9. Contractor AS. Cardiac rehabilitation after myocardial infarction // J Assoc Physicians India. 2011 Dec;59 Suppl:51-5.
10. Deng D, Liu L, Xu G, Gan J, Shen Y, Shi Y, Zhu R, Lin Y. Epidemiology and Serum Metabolic Characteristics of Acute Myocardial Infarction Patients in Chest Pain Centers // Iran J Public Health. 2018 Jul;47(7):1017-1029.
11. El Hajj MS, Jaam MJ, Awaisu A. Effect of pharmacist care on medication adherence and cardiovascular outcomes among patients post-acute coronary syndrome: A systematic review. Res Social Adm Pharm. 2018 Jun;14(6):507-520.
12. Haig C, Carrick D, Carberry J, Mangion K, Maznyczka A, Wetherall K, McEntegart M, Petrie MC, Eteiba H, Lindsay M, Hood S, Watkins S, Davie A, Mahrous A, Mordi I, Ahmed N, Teng Yue May V, Ford I, Radjenovic A, Welsh P, Sattar N, Oldroyd KG, Berry C. Current Smoking and Prognosis After Acute ST-Segment Elevation Myocardial Infarction: New Pathophysiological Insights // JACC Cardiovasc Imaging. 2019 Jun;12(6):993-1003.
13. Jneid H, Addison D, Bhatt DL, Fonarow GC, Gokak S, Grady KL, Green LA, Heidenreich PA, Ho PM, Jurgens CY, King ML, Kumbhani DJ, Pancholy S. 2017 AHA/ACC Clinical Performance and Quality Measures for Adults With ST-Elevation and Non-ST-Elevation Myocardial Infarction: A Report of the American College of Cardiology/American Heart Association Task Force on Performance Measures // J Am Coll Cardiol. 2017 Oct 17;70(16):2048-2090.
14. Larson EA, German DM, Shatzel J, DeLoughery TG. Anticoagulation in the cardiac patient: A concise review // Eur J Haematol. 2019 Jan;102(1):3-19.
15. Lopes RD, de Barros E Silva PGM, de Andrade Jesuíno I, Santucci EV, Barbosa LM, Damiani LP, Nakagawa Santos RH, Laranjeira LN, Dall Orto FTC, Beraldo de Andrade P, de Castro Bienert IR, Alexander JH, Granger CB, Berwanger O. Timing of Loading Dose of Atorvastatin in Patients Undergoing Percutaneous Coronary Intervention for Acute Coronary Syndromes: Insights From the SECURE-PCI Randomized Clinical Trial // JAMA Cardiol. 2018 Nov 01;3(11):1113-1118.
16. Massberg S, Polzin A. [Update ESC-Guideline 2017: Dual Antiplatelet Therapy] // Dtsch Med Wochenschr. 2018 Aug;143(15):1090-1093.
17. Nascimento BR, Brant LCC, Marino BCA, Passaglia LG, Ribeiro ALP. Implementing myocardial infarction systems of care in low/middle-income countries // Heart. 2019 Jan;105(1):20-26.
18. Perera M, Aggarwal L, Scott IA, Logan B. Received care compared to ADP-guided care of patients admitted to hospital with chest pain of possible cardiac origin // Int J Gen Med. 2018;11:345-351.
19. Piotrowicz R, Wolszakiewicz J. Cardiac rehabilitation following myocardial infarction // Cardiol J. 2008;15(5):481-7.
20. Riley RF, Miller CD, Russell GB, Soliman EZ, Hiestand BC, Herrington DM, Mahler SA. Usefulness of Serial 12-Lead Electrocardiograms in Predicting 30-Day Outcomes in Patients With Undifferentiated Chest Pain (the ASAP CATH Study) // Am J Cardiol. 2018 Aug 01;122(3):374-380.
21. Ruano-Ravina A, Pena-Gil C, Abu-Assi E, Raposeiras S, van 't Hof A, Meindersma E, Bossano Prescott EI, González-Juanatey JR. Participation and adherence to cardiac rehabilitation programs. A systematic review // Int J Cardiol. 2016 Nov 15;223:436-443.
22. Scheen AJ. [From atherosclerosis to atherothrombosis: from a silent chronic pathology to an acute critical event] // Rev Med Liege. 2018 May;73(5-6):224-228.
23. Schwaab B. [Cardiac Rehabilitation] // Rehabilitation (Stuttg). 2018 Apr;57(2):117-126.
24. Sjölin I, Bäck M, Nilsson L, Schiopu A, Leosdottir M. Association between attending exercise-based cardiac rehabilitation and cardiovascular risk factors at one-year post myocardial infarction // PLoS One. 2020;15(5):e0232772.
25. Stone GW, Ellis SG, Gori T, Metzger DC, Stein B, Erickson M, Torzewski J, Williams J, Lawson W, Broderick TM, Kabour A, Piegari G, Cavendish J, Bertolet B, Choi JW, Marx SO, Généreux P, Kereiakes DJ., ABSORB IV Investigators. Blinded outcomes and angina assessment of coronary bioresorbable scaffolds: 30-day and 1-year results from the ABSORB IV randomised trial // Lancet. 2018 Oct 27;392(10157):1530-1540.








